Оглавление
- 1 Причины заболевания
- 2 Какой может быть аллергия у малыша
- 3 Факторы риска
- 4 Симптомы
- 5 Диагностика
- 6 Осложнения аллергии у детей
- 7 Что делать, чтобы аллергия у ребенка прошла навсегда?
- 8 Лечение
- 9 Проявление пищевой аллергии у ребенка
- 10 Крапивница у детей: фото, симптомы, лечение. Как выглядит и как лечить крапивницу у детей
- 11 Пищевая аллергия у ребенка: симптомы с фото и лечение, продукты, вызывающие реакцию
- 12 Профилактические меры
- 13 Профилактика
Причины заболевания
Аллергическая реакция у ребёнка появляется при контакте с аллергеном. От аллергии обычно страдают дети со сниженным иммунитетом. Часто заболевание возникает у ребёнка, если кто-то из родителей является аллергиком. У детей, склонных к аллергии, в организме накапливаются специфические белки и иммунные клетки. Аллерген, попадая в организм, соединяется с ними, вызывая при этом острую реакцию. Провокатором могут выступить:
- пищевые продукты;
- пыльца растений;
- пыль;
- шерсть животных и перья птиц;
- бытовая химия;
- косметические средства;
- лекарственные препараты;
- укусы насекомых;
- физические факторы (солнце, холод).
Последнее время аллергия все чаще стала проявляться у детей. Наиболее частые симптомы аллергии — дерматозы различной тяжести, лечение которых удается не всегда с первого раза. Но с возрастом ребенка проявления меняются, а на смену кожным заболеваниям приходят новые симптомы, иногда вплоть до развития бронхиальной астмы, что отрицательно сказывается на здоровье, а лечение оказывается сложным и затратным.
Иммунная система индивидуально реагирует на раздражителя, то есть каждый ребенок своеобразно переносит аллергию, которую провоцирует множество факторов. Самыми распространенными среди них являются:
- наследственность (если мать — аллергик, то не исключено, что ребенок также будет склонен к аллергии);
- снижение иммунитета;
- паразитарные инвазии;
- болезни пищеварительной и мочевыводящей системы;
- недостаток витаминов и микроэлементов, неправильный питательный рацион;
- психосоматические патологии.

Остановимся на вопросе, каковы же основные причины аллергии у детей, перечислим их:
- наследственность, или генетическая предрасположенность, «заложенная» родителями-аллергиками, правда реакция у ребенка может быть на совсем иные, чем у папы или мамы причинные аллергены;
- проникновение антител в младенческий организм во время родов или с молоком матери;
- раннее отлучение от груди или полное его отсутствие;
- частое воздействие причинного аллергена на организм ребенка;
- врожденно слабые стенки желудка и кишечника, через которые легко проникают опасные вещества;
- пониженный иммунитет ЖКТ малыша;
- дисфункция кишечника (нарушение микрофлоры).
Подобная проблема может быть врожденной либо приобретенной. Часто аллергия становится последствием плохой наследственности. Но иногда длительный контакт с аллергеном становится причиной появления негативной реакции даже у тех, у кого ранее проблем в данном плане не отмечалось.
Многие считают, что аллергия является исключительно врожденной патологией. Однако это неверно. Даже те люди, у которых в детстве не было подобных признаков, могут в будущем страдать от аллергических реакций. Чаще всего неприятности касаются шерсти животных и пыльцы растений.
Если родители ребенка аллергики, это говорит о высокой вероятности того, что у малыша тоже проявится негативная реакция. В случае, когда только мама либо папа страдают от подобного явления, аллергия появляется в 30% случаев. Когда оба родителя являются аллергиками, риск вырастает уже до 60%.

Но причиной появления негативной реакции на пищевые продукты, шерсть животных, пыльцу и химические вещества может заключаться не только в плохой наследственности, но и дополнительных факторах. Сюда стоит отнести отсутствие грудного вскармливания, большое количество сладостей в детском возрасте и просто плохое питание.
Раннее отлучение от материнского молока может вызвать у грудничка много проблем со здоровьем, особенно с иммунной системой. Кроме того, впоследствии малыш будет страдать от различных аллергий.
Когда ребенок начинает кушать самостоятельно, нужно ограничить употребление продуктов, которых в рационе дошкольника должно быть минимальное количество. Сюда стоит отнести сладости, морепродукты, цитрусы, мясо и копченые колбасы. Все это в меню ребенка должно присутствовать в небольшом количестве. Все дело в том, что подобных продуктах имеется немало чрезмерно активных веществ.
Они вызывают негативную реакцию организма. Чем младше ребенок, тем больше вероятность того, что у него проявится аллергия на апельсины, рыбу и морепродукты, яйца, молоко и иные пищевые продукты. Если родители начали отмечать нечто подобное у своего чада, необходимо сразу обратиться к врачу. С аллергией шутить нельзя. Даже в том случае, когда видимые признаки получится удалить, угроза для здоровья и жизни все еще может быть велика.
Какой может быть аллергия у малыша
Самой распространенной аллергией у детей является реакция на продукты питания. Но именно этот тип заболевания сложнее всего распознать. Если грудничок не переносит сахар, соль, пребиотики и иные компоненты, это может быть большой проблемой при введении прикорма. Родителям придется немало постараться, чтобы создать для своего малыша комфортные и безопасные условия.
Особой проблемой является аллергия на молоко у ребенка. У детей подобное встречается нередко, но это делает нормальную жизнь практически невозможной. С самого детства больной будет сталкиваться с массой ограничений. Частыми аллергенами становятся рыба, морепродукты, яйца и орехи.
Но не только пищевая аллергия у детей доставляет неудобства маленьким пациентам. Много проблем доставляет негативная реакция на пыль, споры грибов, пыльцу растений, пух, волосы, древесину и т.д. С аллергенами такого типа человек будет сталкиваться постоянно в повседневной жизни, что создает определенный риск для здоровья. При длительном контакте с аллергенами могут возникать серьезные реакции, вплоть до анафилактического шока.
Аллергия на животных гарантирует то, что человек не сможет завести даже питомца без шерсти.

Таким образом, даже на сфинксов и кошек иных бесшерстных пород у ребенка будет негативная реакция. Это касается и собак, и мышей, и морских свинок.
Аллергия на растения встречается часто не только у детей, но и у взрослых. При этом негативная реакция может стать приобретенной. В основном активируется аллергия во время активного цветения растений. К примеру, когда на улице появляется много тополиного пуха, это вызывает чихание, слезотечение, кашель и головную боль у большинства людей. Аллергическую реакцию, которая возникает в ответ на такой раздражитель, как пыльца деревьев и трав, называют поллинозом.
У многих людей, в том числе и у детей, может быть негативная реакция на лекарственные препараты либо химические вещества. У маленьких пациентов подобное встречается значительно чаще, так как не все медикаментозные средства, которые нормально усваиваются взрослым организмом, могут переносить дети.
Другие аллергены
У малышей может появиться аллергия не только на лекарственные препараты, но и на средства личной гигиены, а также на химические компоненты некоторых веществ. К примеру, если стиральный порошок будет плохо выстиран из одежды, это приведет к тому, что у аллергика появится высыпание на коже, сильный зуд и т.д.
Значительно реже у детей возникает аллергия на насекомых, витамины, красители и даже на холод. Тем не менее это достаточно опасные типы проблемы. Особенно стоит выделить аллергию на пчел. В этом случае ребенку нужно не только опасаться полосатых насекомых, но и полностью отказаться от меда, препаратов с прополисом и т.д.
Факторы риска
К основным факторам риска, или к причинам появления аллергии у детей, как уже было сказано, относятся продукты питания:
- молоко коровье и козье;
- яйца (белок);
- злаковые (пшеница, рожь), особенно сдоба;
- мясо курицы, говяжье, свиное;
- цитрусовые плоды;
- орехи всех видов и сортов;
- мед и продукты пчеловодства (пыльца, прополис, мерва, перга, другие);
- какао;
- шоколад;
- красные ягоды (клубника, земляника, малина, смородина), соки из них;
- экзотические плоды (бананы, авокадо, хурма, прочие), соки из них;
- красные овощи помидоры, тыква, морковь, свекла, соки из них;
- рыба, морепродукты.
Симптомы
Одной из наиболее актуальных проблем современной педиатрической практики является крапивница, встречающаяся у 2,1-6,7% детей и подростков. По статистическим данным, пик заболеваемости приходится на возраст 14-40 лет, однако в настоящий момент все чаще встречаются случаи возникновения характерных высыпаний у детей ясельного и дошкольного возраста. Как выглядит крапивница у детей на фото? Каковы симптомы крапивницы и как ее лечить? Ответы на эти и другие вопросы вы найдете ниже.
Крапивница – это собирательное название, включающее в себя группу гетерогенных патологий, характеризующихся возникновением диффузной или ограниченной сыпи с первичным морфологическим элементом папулой (зудящим волдырем различных размеров).
Он представляет собой ограниченный отек дермального слоя кожи с характерной гиперемией по периферии и более бледным центральным участком. Размеры отека в диаметре могут колебаться от нескольких мм до нескольких см. Данное образование имеет временный характер, т. е. в течение суток может исчезать.
По длительности течения заболевания крапивница подразделяется на острую и хроническую. Длительность острой формы, характеризующейся спонтанным развитием, составляет не более 1,5 месяцев. В том случае, если высыпания у ребенка сохраняются более 6 недель, диагностируется хроническая крапивница.
Клинические формы крапивницы:
- спонтанная;
- физическая (возникающая под воздействием внешних факторов);
- контактная.
Классификация по номенклатуре аллергических болезней
- Аллергическая (IgE-опосредованная) крапивница.
- Неаллергическая (не IgE-опосредованная) крапивница.
Крапивница у детей чаще всего носит острый характер, может быть самостоятельной патологией, или же симптомом другого заболевания.
- Продукты питания (морепродукты, орехи, цитрусовые, фрукты, пищевые добавки и пр.);
- Яд перепончатокрылых насекомых;
- Токсины жалящих и ядовитых растений;
- Вирусные инфекции;
- Непереносимость некоторых препаратов, рентгеноконтрастных веществ и компонентов крови.
- Факторы внешней среды (вода, ветер, холодный воздух, инсоляция, вибрация, внешнее давление и проч.);
- Аутоиммунные патологии (коллагенозы);
- Глистные инвазии;
- Эндокринные патологии;
- Аллергические заболевания (атопический дерматит, бронхиальная астма, поллиноз);
- Хронические бактериальные, грибковые и вирусные инфекции.
Механизм развития крапивницы связан с активацией тучных клеток кожи и выходом содержащихся в них цитоплазматических гранул (дегрануляцией) в окружающие ткани. Входящий в состав гранул гистамин (медиатор воспаления) вызывает развитие клинических симптомов заболевания.
Крапивница – это заболевание, при котором кожные высыпания локализуются на любых участках тела, включая подошвы, ладони и волосистую часть головы. Следует подчеркнуть, что наибольшее количество тучных клеток находится в области головы и шеи, в связи с чем для данного участка характерен зуд наибольшей интенсивности.
Как правило, заболевание у детей начинается внезапно. Вначале на различных участках кожи возникает сильно выраженный зуд, а затем начинают формироваться волдыри. Как они выглядят вы видите на фото.
Папулы могут образовываться не только на кожных, но и на слизистых покровах. Нередко высыпания сопровождаются отеком губ, век, конечностей и даже суставов.
Так же, как и волдыри, отечность способна сохраняться до суток (от нескольких минут), но, в то же время, иногда она может задерживаться до 48-72 часов.
Самым серьезным и рискованным состоянием является формирование ангионевротического отека (отека Квинке), который некоторые клиницисты называют гигантской крапивницей. Данное состояние сопровождается более глубокой отечностью дермы и подкожной рыхлой клетчатки.
В такой ситуации ребенку требуется срочная медицинская помощь, так как при отсутствии адекватных лечебных мероприятий возможен летальный исход.
Если ангионевротический отек поражает слизистую пищеварительного тракта, у больного появляется тошнота, упорная рвота, возможна кратковременная диарея. При поражении внутреннего уха и мозговых оболочек развивается головная боль, головокружение, заторможенность реакций, тошнота и рвота.
Острая форма заболевания сопровождается подъемом температуры тела до 38-39°С, недомоганием, головной болью. Иногда возможно развитие отека Квинке.
Данное состояние, протекающее с периодами обострений и ремиссий, при присоединении вторичной инфекции может перейти в хронический дерматит.

Диагностическое исследование включает в себя следующие мероприятия:
- Сбор анамнеза (выяснение причины, спровоцировавшей развитие заболевания и уточнение семейного анамнеза аллергических болезней);
- Физикальный осмотр (оценка характера высыпаний, локализации и размеров папул). Также в ходе консультации выясняются субъективные ощущения больного, время исчезновения волдырей и возможное наличие пигментации на месте сыпи.
- Оценка активности заболевания. Производится при помощи специально разработанной шкалы Urticaria Activity Score.
- Лабораторные исследования, необходимые для выяснения причины кожных высыпаний (клинические анализы крови и мочи, тесты с аутологичной сывороткой крови и с атопическими аллергенами, печеночные ферменты, уровень общего иммуноглобулина, фибриногена, эозинофильного катионного протеина и пр.).
Для подтверждения диагноза «холинергическая крапивница», возникающая на фоне повышенной температуры тела, проводится проба с динамической физической нагрузкой (провокационный тест);
- дермографизм подтверждается механическим раздражением кожи;
- солнечная крапивница – фототестированием;
- аквагенная крапивница – наложением водного компресса ( 25 С);
- холодовая крапивница подтверждается Дункан-тестом (кубик льда на запястье);
- замедленная крапивница, возникающая через 6-8 часов после вертикального давления на кожу – тестом с подвешиванием груза;
При необходимости, для выяснения причин, спровоцировавших возникновение кожных высыпаний, рекомендуется пройти расширенное обследование (на предмет выявления паразитарной, бактериальной, грибковой или вирусной инфекции, эндокринной или аутоиммунной патологии).
Дополнительные диагностические исследования: УЗИ внутренних органов, рентген грудной клетки и придаточных пазух носа, ЭКГ, ЭГДС.
Если в ходе диагностического обследования не удалось выявить причину заболевания, крапивница считается идиопатической.
Как правило, при острой форме крапивницы кожные высыпания проходят самостоятельно через несколько часов или 1-2 суток, без посторонней помощи. Однако в данной ситуации основной проблемой является не сыпь, а кожный зуд, который она вызывает. Поэтому при оказании первой помощи усилия родителей должны быть направлены на его устранение.
- Прежде всего, необходимо предотвратить действие раздражающего фактора (это может быть пища, медикаментозный препарат или домашнее животное). Далее, для снижения зуда, на кожу рекомендуется нанести негормональный противоаллергический крем, разрешенный к использованию у детей с самого раннего возраста (Фенистил, Гистан, Скин Кап, Элидел, Потопик, Деситин и др.). При отсутствии медикаментозного средства можно воспользоваться кремом от солнечных ожогов, также снимающим зуд, или наложить на пораженный участок кожи прохладный компресс (1 столовая ложка уксуса на 250 мл воды).
- При наличии высыпаний необходимо постоянно следить за тем, чтобы ребенок не расчесывал кожу, во избежание появления царапин коротко подстричь ногти. Хлопчатобумажная одежда также поможет снизить интенсивность зуда и раздражение.
- В случае развития отека и других негативных симптомов (тошнота, рвота, усиленное сердцебиение, нарушение дыхания, холодный липкий пот, обморок) необходимо срочно вызвать бригаду скорой помощи.
- До прибытия «Скорой», после прекращения контакта с аллергеном, обеспечить ребенку обильное питье (желательно минеральную слабощелочную воду или щелочной раствор, приготовленный в домашних условиях (1 гр пищевой соды на 1 л воды)) и дать энтеросорбент (препарат для связывания и выведения аллергена из пищеварительного тракта). В том случае, если ангионевротический отек возник после укуса насекомого или инъекции, необходимо туго забинтовать место выше укуса или укола.
При выборе тактики лечения в первую очередь учитываются причины и формы заболевания. Основные принципы терапии, использующиеся в клинической практике при борьбе с крапивницей у детей, включают в себя элиминацию (исключение или ограничение воздействия провоцирующих факторов), прием лекарственных препаратов, а также лечение патологий, которые могут стать причиной кожных высыпаний.
В качестве препаратов базовой терапии используются таблетированные антигистаминные средства, купирующие симптомы острой крапивницы. При тяжелом течении заболевания пациентам показано парентеральное введение классических жирорастворимых антигистаминных препаратов первого поколения и глюкокортикостероидов.

На сегодняшний день педиатры достаточно редко назначают своим пациентам антигистаминные препараты первого поколения, отдавая предпочтение более современным блокаторам гистаминовых рецепторов.
В то же время антигистаминные средства II поколения характеризуются отсутствием побочных эффектов, обладают высоким уровнем безопасности и достаточно удобны в применении.
Если крапивница была спровоцирована пищевыми продуктами, наряду с приемом средств, подавляющих действие свободного гистамина, ребенку назначают сорбенты для очистки кишечника (Энтеросгель, Лактофильтрум, Смекту и пр.).
Аллергия у детей обычно протекает с ярко выраженной симптоматикой, в редких случаях – скрыто. Клиническая картина зависит от того, что стало причиной острой реакции. У ребёнка может проявиться только один признак аллергии, а может быть сразу несколько. Среди основных симптомов можно назвать:
- поражение кожи (сыпь, покраснения, шелушение);
- выделения из носа;
- слезоточивость;
- хронический кашель;
- отёчность.
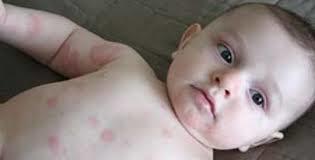
Чаще всего у детей встречается пищевая аллергия. Кожные проявления при такой аллергии сопровождаются сбоями в работе ЖКТ, у ребёнка наблюдается вздутие живота, появляется боль в животе и тошнота, проблемы со стулом. Ребёнок может жаловаться на общее недомогание, вялость.
Диагностика аллергии у ребёнка
Первичная диагностика аллергии проводится по внешним признакам. На первом этапе врач осматривает ребёнка, изучает анамнез, проводит дифференциальную диагностику. Для подтверждения диагноза прибегают к лабораторным методам:
- кожные пробы;
- иммунологический анализ крови.
С помощью лабораторной диагностики можно определить аллергию, которая протекает скрыто или с небольшим количеством симптомов. Также лабораторные методы помогают исключить возможность постановки неправильного диагноза, ведь клиническая картина аллергии в некоторой мере похожа на другие заболевания.
Диагностика
Лечение аллергии без диагностики непродуктивно, поэтому обязательно следует обратиться к специалисту. Бывает, что аллергия проходит без лечения, но нередко симптомы аллергии не сильно отличаются от инфекционного и вирусного заболевания, поэтому поход к врачу нельзя откладывать.
На приеме врач в первую очередь задаст ряд вопросов, которые помогут понять, что ребенка тревожит именно аллергия. Доктор проявит интерес к питательному рациону, наличию домашних животных, спросит, есть ли в роду аллергики, а если мама кормит ребенка грудью — что ела кормящая женщина перед появлением симптомов.
Анализы, на которые дает направление врач:
- анализ крови на содержание иммуноглобулина Е и эозинофилов;
- аллергопробы;
- клинический анализ крови.

Обращение к доктору и назначенное им обследование в идеале должно помочь выявить причинный аллерген. Сдаются различные анализы (крови, мочи, кала на глисты), берутся кожные пробы с микродозами аллергенов.
Осложнения аллергии у детей
Все написанное выше может привести к различным осложнениям в виде хронических заболеваний ЖКТ (желудка, кишечника, поджелудочной железы, желчного пузыря), частым простудам, снижениям силы иммунитета, неусвоению полезных веществ и даже к отставанию в развитии ребенка.
Аллергия опасна острым течением и осложнениями. Основные факторы риска повышения температуры при аллергии – присоединение инфекции любой локализации и параллельное развитие инфекционного воспалительного процесса. Особенно часто из-за этого наблюдается повышенная температура при аллергии у детей.
Аллергия у ребёнка может спровоцировать:
- бронхиальную астму;
- дерматит;
- хронический ринит;
- отит.
Самыми серьёзными последствиями являются асфиксия при бронхиальной астме, которая может возникнуть на фоне прогрессирующей аллергии, отёк Квинке на гортани и анафилактический шок. Такие серьёзные осложнения могут даже привести к летальному исходу, поэтому так важно своевременное лечение, нацеленное на предотвращение последствий аллергии.
Не все родители своевременно обращаются к врачам и устраняют симптомы негативной реакции детского организма на определенные вещества. В результате это выливается в осложнения, которых при аллергии может быть немало.
Если длительное время одним из симптомов будет аллергический ринит, это приведет к тому, что проблема может стать хронической. К примеру, родители могут не понимать, почему у ребенка часто льются сопли и появляется периодическое чихание. На самом деле, это может быть реакцией на любимого кота либо горшок с цветами.
При наличии дерматита и крапивницы всегда отмечается сильный зуд. При этом ребенок может так сильно расчесывать кожу, что это приводит к появлению рубцов.
Плохо вылеченный конъюнктивит совместно с ринитом может вызывать отек Квинке. Но наибольшую опасность несет в себе анафилактический шок и приступ удушья при бронхиальной астме.
Родители должны понимать, что само по себе проявление аллергии не пройдет. Для устранения характерных симптомов нужно использовать специальные мази либо капли, но предварительно необходимо посоветоваться с врачом. Кроме того, понадобится определить тип аллергена, чтобы в будущем малыш смог избежать контактов с опасным для него веществом.
Что делать, чтобы аллергия у ребенка прошла навсегда?
Врачи в один голос твердят, что в современном мире с его летающими повсюду и живущими везде аллергенами, избавиться от аллергии невозможно. Мол, можно лишь ослаблять ее неприятные симптомы и, безусловно, вовремя лечить заболевание, чтобы оно не переросло в какую-либо тяжелую форму.
Главное, что необходимо сделать родителям, чтобы у их ребенка навсегда прошла аллергия, это нужно определить причинный аллерген и полностью исключить контакт с ним.

Родителям надо заменить рацион ребенка безаллергенной диетой, пользоваться гипоаллергенными бытовыми средствами и косметикой, делать в доме влажную уборку, избавиться от домашних любимцев.
Лечение
Крапивница – это группа заболеваний, при которых на коже появляются волдыри с зудом, вследствие повышения проницаемости сосудов и развитии отека окружающих тканей.
- Контактная;
- Аллергическая;
- Дерматографическая;
- Температурная;
- Ангионевротическая;
- Другого происхождения.
- Тип связан с нарушением иммунной системы;
- Тип связан с патологическими изменениями в органах.
Этиология
Распространенной причиной является сенсибилизация (чувствительность) организма к определенному веществу или группы веществ. Часто у детей встречается наследственная предрасположенность к тому или иному аллергену.
Причины
- Вирусные заболевания;
- Гельминтозные инвазии;
- Укусы ос, пчел;
- Пыльца растений;
- Аллергические болезни;
- Шерсть животных, латекс, мех, пух, пыль;
- Укутывание ребенка, перегрев;
- Бактериальные заболевания;
- Пищевые аллергены;
- Парфюмированные изделия, бытовая химия;
- Медикаменты и переливание крови;
- Токсические вещества;
- Болезни печени;
- Проблемы с нервной, пищеварительной системой;
- Аутоиммунные заболевания щитовидной железы;
- Солнечный свет, холодный воздух, вода, пот и другие.
Острая крапивница у детей чаще появляется при употреблении пищевых аллергенов (цитрусы, молоко, мед, орехи, сыр, рыба, яйца и другие), медикаментов (после антибиотиков, контрастных веществ, витаминов, противосудорожных препаратов).
Хроническая же у детей чаще встречается при эндогенных заболеваниях. При их излечении она проходит самостоятельно.
Крапивница у детей до года имеет причину аллергического происхождения из-за нарушения выработки гистамина при системных заболеваниях.
Также у новорожденных и детей младшего возраста болезнь может быть обусловлена глистными инвазиями, опухолями, сахарным диабетом. После года причиной её возникновения является употребление пищевых аллергенов.
Острая крапивница возникает спустя короткий промежуток времени после приема пищи или медикаментов, укуса или другого этиологического фактора. На коже появляются уртикарные высыпания, которые имеют различную форму и розоватую окраску. Крупные волдыри могут сливаться.
Возникает зуд и повышение температуры. На месте поражения образовывается кровянистая корочка. Ребенок беспокоен, капризен. Если ребенок начинает расчесывать волдыри, то пятна увеличиваются и распространяются. В редких случаях могут быть дизурические расстройства.
Волдыри при начатом лечении проходят через сутки.
Локализация — конечности (кисти рук), туловище, ягодицы и бедра, естественные складки и места непосредственного контакта с аллергеном.
Формы течения
- Легкая форма. Общее состояние удовлетворительное, присутствует незначительный зуд. Сыпь быстро проходит;
- Средняя форма. Общее состояние нарушено. Проявляется озноб, тошнота. Отек быстро распространяется;
- Тяжелая форма. Общее состояние резко нарушено с признаками интоксикации, сильным отеков. Течение этой формы очень опасно для жизни ребенка.
Крапивница, возникшая после долгого нахождения на открытом солнце проявляется те же симптомы, но при тяжелом течении возможен бронхоспазм, нарушения ритма сердца, шоковое состояние.
Если болезнь возникла после переливания крови и других манипуляций, то появляется еще боль в суставах и увеличиваются лимфоузлы.
Самой тяжелой формой является отек Квинке.
Он характеризуется появлением отека кожных покровов, слизистых оболочек. Опасной областью локализации является гортань. При ангионевротическом отеке возможно перекрытие ее просвета, что приведет к удушью.
Из-за быстрого нарастания интенсивности нужно незамедлительно вызвать бригаду скорой помощи. Очень часто он наблюдается на веках, половых органах и губах. При этом, волдырей может быть незначительное количество.
Проявление крапивницы может быть уже сразу после рождения на фоне врожденных заболеваний.
На коже новорожденного появляется большое количество волдырей. Они имеют красный цвет и неопределенную форму. Ребенок очень капризен, вялый, беспокойный, так как волдыри сопровождаются сильным зудом. Местом локализации является щеки, подбородок, плечи, верхняя половина спины. Также у новорожденных может быть сухость кожи и дизурические расстройства.
Хроническая форма
Она встречается реже и полностью излечима, если правильно проводить терапию. Проявляется небольшим количеством уртикарной сыпи с зудом. При воздействии аллергена крапивница у детей переходит в хронический дерматит.
При лечении заболеваний, вызвавших недуг, она бесследно проходит. Также, если предотвратить причину возникновения сыпи, хроническая крапивница не проявляется. Во время рецидива могут наблюдаться болезненные ощущения в животе, суставах, кашель.
Часто ребенок расчесывает места высыпания и происходит присоединение инфекции.
Диагностика
- Лабораторные исследования (общий анализ мочи, крови, кровь на биохимию, кровь на сифилис, ВИЧ, копрограмма);
- Тесты (с атопическими аллергенами, тепловые, со жгутом, с инфекционными аллергенами и другие);
- Детям часто делают электрокардиографию, УЗИ, рентгенографию, велоэргометрию и другие.
- Ревмопроба;
Лечение
Этапы лечения:
- Выявление аллергена и его устранение;
- Очищение кожных покровов и организма;
- Медикаментозное лечение;
- Диета.
- Антигистаминные препараты (в острой форме немедленное введение в виде инъекций тавегила, фенкарола и других);
- Кортикостероидные препараты (при отсутствии действия антигистаминных препаратов и нарастания отека вводят дексаметазон, преднизолон);
- Энтеросорбенты (энтеросгель, полисорб);
- Местно применяют мази, гели для снятия зуда и отека (фенистил, адвантан);
- Мочегонные средства для выведения лишней жидкости с организма (фуросемид);
- Седативные препараты (таблетки и сборы по назначению врача);
- Препараты, укрепляющие сосудистую стенку (препараты кальция, витамины).
- Адреналин;
- Преднизолон;
- Антигистаминное средство;
- Мочегонные препараты;
- ИВЛ;
- Плазмаферез.
Важным в лечении является устранение аллергена, то есть нужно устранить пыль, шерсть, растения и другие провоцирующие факторы.
Месяц рекомендуют соблюдать полностью гипоаллергенную диету. Рекомендовано употребление кефира, творога, хлебцов, кабачков, укропа, каш на воде, мясо индейки, сливочное масло и супы из гипоаллергенных продуктов.
Если крапивница у новорожденного ребенка, то маме нужно соблюдать такую же диету.
Народные средства
- Отвар мяты и тысячелистника.
Несколько ложек мяты или тысячелистника залить чашкой кипятка и дать настоятся около часа. Принимать можно 3 раза в день.
- Настой свеклы
Очистить свеклу и сложить в емкость с литром холодной воды. Через неделю можно принимать по ложке 1 раз в сутки. Также можно делать примочки. - Для усиления мочегонного действия можно принимать сельдерей. Достаточно лишь натереть или мелко нарезать и отжать сок. Сок рекомендуют принимать 3 раза в день перед едой.
Но все народные средства нужно согласовывать с лечащим врачом для предотвращения аллергической реакции на растение, использованное для приготовления народного лекарства.
- Для предотвращения расчесывания рекомендуют детям забинтовывать пораженные участки или одевать трикотажные перчатки, также мыть руки и обрабатывать расчесы;
- Производить холодные компрессы для уменьшения зуда и расчесов;
- Одевать просторную с натуральными тканями одежду. При сухости кожи, увлажнять ее;
- Стирать одежду гипоаллергенными порошками;
- Не приобретать домашних животных;
- Избавится от вредных привычек;
- Ежедневно убирать в квартире.
- Исключить причины возникновения крапивницы;
- Изучать состав продуктов перед употреблением;
- Не применять без назначения врача и проведения им проб препараты;
- Лечить аутоиммунные заболевания;
- Вовремя нормализовать работу ЖКТ;
- Санация очагов инфекции;
- Избегать стрессы;
- Не смазывать косметическими средствами кожу до установления диагноза;
- Смазывать здоровую кожу ребенка солнцезащитным и ветрозащитным кремами;
- Укреплять иммунитет;
- Витаминотерапия после назначения врача.
Что делать, если у ребенка появилась сыпь в виде крапивницы и как это лечить?
Причины
Причину такой бурной реакции на аллергены установить пока не удается даже после длительных исследований в сфере аллергологии. А найти возможный источник аллергии нужно обязательно и как можно скорее изолировать ребенка от него.
Факторы, которые приводят к крапивнице на коже присутствуют в нашей жизни повсеместно и почти каждый ребенок хотя бы раз с ними сталкивался:
- Спровоцировать реакцию в виде крапивницы могут такие продукты, как молоко и его производные (масло, сыр и т.п.), куриное, перепелиное яйцо; нередко аллергия возникает при поедании копченых колбас, мяса; очень часто у детей наблюдается аллергия на орехи, бобовые, злаковые культуры; не стоит забывать и о фруктах – клубнике, дыне, цитрусовых, персиках, экзотических видах типа манго, помело; и конечно же всем известные «Е» – пищевые добавки и красители, химический состав которых может вызвать крапивницу у ребенка, например, при употреблении разноцветных конфет, мармелада, карамелек.
- Лекарственные средства, преимущественно антибиотики, витамины, нестероидные противовоспалительные и другие часто применяемые в педиатрии препараты.
- Инфекции – бактерии, вирусы, паразиты и продукты их жизнедеятельности могут также вызывать реакцию.
- Химические раздражители – обширный список разнообразных бытовых, промышленных средств, таких как дезинфицирующие вещества, краски, парфюмерия, строительные материалы, и косметики, начиная от крема для ухода за кожей, от которого появится крапивница на руках, до мыла для умывания.
- Физические факторы – длительное воздействие солнечных лучей, пот, трение кожи о посторонние предметы или некачественную одежду, при ношении у девочек бижутерии или пластмассовых детских украшений. Если же девочки надевают взрослые ювелирные изделия, у них так же может быть крапивница на лице, шее, руках, так как драгметалл нередко содержит никель, являющийся аллергеном. Кроме этого, среди физических факторов выделяют и температурный – низкая t при недостаточно теплой одежде вызовет переохлаждение, а оно – крапивницу.
- Животные и насекомые – еще одна причина крапивницы. Шерсть домашних питомцев является распространенным аллергеном, а укусы пчёл, шмелей и других насекомых сопровождаются передачей от них разных веществ.
- Нередко причина кроется не столько в вышеперечисленных факторах, сколько в нервном напряжении ребенка. Проблемы со сверстниками, адаптация в детских дошкольных учреждениях, школа и подростковые переживания могут вызвать на коже аллергические высыпания в виде крапивницы.
Симптомы
Лечение аллергии у ребёнка проводится в домашних условиях. Первым этапом лечения является определение аллергена. Самостоятельно лечить ребёнка от аллергии не стоит, ведь можно усугубить ситуацию. Лечение включает в себя:
- симптоматическую терапию;
- повышение опорности иммунной системы;
- предотвращение осложнений или их лечение (если они возникли).
Вылечить аллергию до конца невозможно. Лечение нацелено на конкретную реакцию (то есть, реакцию в данный момент). Важным вопросом является выявление аллергена, это позволяет исключить возможность обострения в дальнейшем.
Что можете сделать вы
Ответ на вопрос как помочь ребёнку при аллергии, может дать только врач, поэтому при первых проявлениях реакции нужно записать малыша на приём. Категорически запрещено лечить ребёнка самостоятельно, бесконтрольно использовать любые лекарства и народные средства. Когда диагноз будет подтверждён, то родители, помимо выполнения предписаний врача, могут помочь ребёнку следующим образом:
- следить, чтобы не произошёл контакт с аллергеном (если аллерген пыль – то регулярная влажная уборка; если продукты питания – исключение их из рациона, и т.д.);
- научить ребёнка избегать аллергенов;
- предупредить об аллергической реакции воспитательницу/учительницу;
- повышать иммунитет ребёнка (закаливания, естественная витаминизация, занятия спортом).
В домашней аптечке необходимо всегда держать лекарство, с помощью которого можно быстро снять острый приступ. Препарат выбирают только по рекомендации врача. Важно знать, как оказывать первую медицинскую помощь при отёке Квинке на гортани и при анафилактическом шоке – это самые опасные осложнения аллергии.
Что делает врач
Врач помогает определить аллерген, а затем назначает лечение. Аллергия у детей многогранна: это может быть пищевая аллергия, аллергия на белок коровьего молока (аллергия на молоко). Есть у детей и аллергия на антибиотики, она занимает большую часть (около 70%) аллергических реакций на лекарственные препараты у малышей.
Какие же лекарства пить от аллергии у детей? Лучшие антигистаминные и прочие средства при аллергических реакциях для детей. При аллергических реакциях показаны:
- антигистаминные средства;
- мази для устранения раздражения на коже;
- сорбенты;
- лактобатерии.
Лечение полностью зависит от того, что стало причиной аллергической реакции. При пищевой аллергии, которая встречается у детей чаще всего, врач разрабатывает диету, соблюдение которой обеспечивает положительный результат. После снятия симптоматики доктор даёт рекомендации, что исключают возможность рецидивов. Лечение включает в себя и работу над осложнениями, которые возникли в результате аллергии. Лечение каждого осложнения имеет свою специфику, вылечить их можно, однако важно, чтобы в момент терапии аллергия не ослабляла иммунитет.
Проявление пищевой аллергии у ребенка
По статистике Всемирной организации здоровья, число случаев аллергии на продукты питания с каждым годом увеличивается, особенно это касается развитых стран. Часто наблюдаются признаки пищевой аллергии у детей. Это связано с ухудшением экологии и несбалансированным рационом родителей во время планирования беременности и в период вынашивания ребенка.
Аллергией называется индивидуальная гипертрофированная реакция организма на вещества–антигены. Они могут быть экзогенными, то есть действовать извне (например, пыльца растений, средства гигиены или косметики). Пищевая аллергия вызывается эндогенными, внутренними аллергенами, поступившими с пищей или лекарствами.
Иммунная система воспринимает эти вещества как чужеродные элементы, и вырабатывает для борьбы с ними антитела. В некоторых случаях антигенами служат безобидные для организма продукты, и неадекватная реакция организма объясняется его индивидуальными особенностями.
В процессе борьбы выделяется ряд биоактивных веществ – медиаторов аллергии: серотонина, гистамина, брадикинина. Они оказывают возбуждающее действие на периферическую нервную систему, повышают проницаемость капилляров и гидрофильность (способность впитывать воду) соединительной ткани.
Результатом становится развитие аллергического синдрома.
Физиологическая непереносимость продукта вызывается отсутствием ферментов, которые нужны для его переваривания (например, причиной непереносимости молока обычно служит дефицит энзимов, расщепляющих лактозу ― молочный сахар). И хотя симптоматика продуктов, сенсибилизации и непереносимости схожа, последняя протекает вяло, и проявляется неярко.
Склонность к повышенной чувствительности на пищевые продукты обычно обусловлена генетически ― одни дети могут употреблять их без каких-либо негативных последствий, другим достаточно небольшой дозы продукта для развития яркой аллергической реакции. Причиной такой разной реакции служит переданное от родителей слабое подавление образования медиаторов воспаления иммуноглобулинов IgE.
К продуктам питания с высоким аллергизирующим потенциалом относят:
- Молоко. По статистике, до 3% детей в младенческом возрасте страдают аллергией на коровье молоко. Возможно, это потому, что оно содержит первые из чужеродных белков, притом в большом количестве. Самыми активными из 25 молочных белков точки зрения развития аллергии считаются казеин, альбумин и лактоглобулины.
- Яйца. Аллергическую реакцию вызывают протеины, которые содержатся как в желтке, так и в белке яйца. В яичном желтке больше протеинов с низкой молекулярной массой, а так как они считаются более аллергенными, гиперреакция на желток у детей развивается чаще, чем на белок.
- Шоколад и какао. В этом случае гиперреакция развивается из-за сенсибилизации (повышенной чувствительности) к белкам, присутствующих в составе какао-бобов, а также к химическим соединениям, которые используют при их обработке.
- Арахис, орехи, соя. Эти продукты содержат до двадцати видов растительных белков, некоторые из которых способны вызывать стойкую, не проходящую с возрастом аллергию.
- Мед. Реакция сенсибилизации на мед встречается не часто, только у 1% детей. Причем ее наличие нередко объясняется присутствием в этом продукте пыльцы растения, с которого пчелы собирали мед. Поэтому если, к примеру, у ребенка обнаружена аллергия на липовый мед, можно попробовать дать ему акациевый или гречневый мед.
- Злаковые. В состав семян злаковых культур входит глютен — вещество, похожее на клей. В пшеничной муке глютена почти 30% от общей массы. Иммунная система некоторых людей воспринимает этот белок как вредоносное вещество, антиген. По статистике ВОЗ, аллергия на глютен встречается у одного их ста человек, заболевание носит название целиакии.
- Цитрусовые. Аллергия реакция на цитрусовые ― явление очень частое. В этих фруктах содержится огромное количество биоактивных веществ, в том числе тех, что относятся к аллергенам. Это бензоаты, эфирные масла, салицилаты и амины. У некоторых людей аллергическая реакция развивается даже при вдыхании запаха плодов.
- Рыба и морепродукты. У детей с наследственной предрасположенностью к аллергии на морепродукты она развивается в 80% случаев, и с годами не уменьшается. Гиперреакция организма возникает на белки морских животных, причем она может быть только на ракообразных или только на моллюсков. Морская рыба считается более аллергенной, чем пресноводная.
- Фрукты и овощи. Аллергическая реакция на эти продукты наблюдается редко, и обычно проявляется в легкой форме. Сенсибилизаторами выступают эфирные масла и/или красящие пигменты: каротин, ликопен, хлорофилл. К аллергенам растительного происхождения относятся томаты, щавель, морковь, авокадо, банан, шпинат, сельдерей.
Важно знать! При развитии аллергии у младенца, находящегося на грудном вскармливании, она может вызываться не молочным белком, а веществами, которые попали в организм ребенка с молоком матери. Поэтому кормящей маме следует с осторожностью употреблять в пищу продукты, которые считаются потенциальными аллергенами: цитрусовые, яйца, морепродукты, мед, а также овощи и фрукты с яркой окраской.
Симптомы
Клинические симптомы аллергии на продукты питания варьируются от легких проявлений в виде крапивницы до опасных для жизни, требующих неотложной медицинской помощи сильнейших отеков или анафилаксии.
Иммунная система детей реагирует на продукт-аллерген быстрее и ярче, чем у взрослых, а снимаются проявления сенсибилизации труднее. Самым типичным проявлением пищевой аллергии у ребенка служит сыпь, которая может появиться как через несколько часов после употребления продукта.

Однако описаны случаи, когда гиперреакция развивалась через несколько суток или даже недель.
При запущенном заболевании элементы сухой сыпи могут превращаться в наполненные жидкостью везикулы, которые после созревания вскрываются и образуют мокнущие ранки.
После заживания на их месте остается зудящая корочка («молочный струп»).
Молочный струп как симптом пищевой аллергии
Кроме проявлений аллергодерматоза (атопического дерматита, крапивницы), также могут наблюдаться:
- отек слизистой носа, насморк;
- кишечные колики;
- рвота;
- понос;
- кашель, охриплость, затруднение дыхания.
Негативное влияние ПА на внутренние органы может проявляться вялостью, раздражительностью, субфебрильной температурой.
Внимание! Самые опасные проявления тяжелой формы пищевой аллергии ― ангионевротический отек (отек Квинке) или анафилактический шок. При отеке Квинке мягкие ткани конечностей, лица, шеи, дыхательных путей увеличиваются в объеме за счет притока лимфы. Без экстренной помощи человек может погибнуть от асфиксии и резкого падения артериального давления.
Диагностика

Чтобы приступить к лечению пищевой аллергии, прежде всего нужно определить, какой из продуктов ее вызвал.
Бывает, что аллерген можно легко выявить в процессе осмотра и опроса ребенка и его родителей ― когда малыш, например, что-то ел впервые в жизни или съел какого-то лакомства слишком много.
Самые простые и поэтому наиболее распространенные методы диагностики ― тестовые кожные пробы у детей. Проводятся они следующим образом: капли растворов, содержащих потенциальные аллергены, на полчаса наносятся кожу руки или предплечья. Если среди них есть «виновник» аллергии, кожа в месте его нанесения покраснеет, а при резко положительной реакции на ней может образоваться волдырь.
Достоверным методом диагностики аллергии считается анализ крови на уровень иммуноглобулинов класса «Е». Метод позволяет выявить наличие специфических IgE-антител, которые организм вырабатывает в ответ на чужеродные элементы, и их количество в крови, то есть определить тяжесть заболевания.
Еще одним эффективным способом определения продукта-провокатора аллергии служат элиминационные тесты. Они используются, когда список потенциальных раздражителей ограничен. На 1- 2 недели конкретный продукт исключается из рациона ребенка, и если клинические проявления аллергии снижаются или исчезают, данный продукт и являлся причиной развития аллергии.
Точный диагноз пищевой аллергии у ребенка ставится на основании опроса, осмотра и результатов лабораторных исследований.
Лечение
Обязательным, и даже основным методом лечения пищевой аллергии у детей является исключение из рациона провоцирующего биологическую сенсибилизацию продукта. При легкой форме заболевания улучшение может наступить даже при ограничении его количества в меню.
В случае аллергии грудного ребенка к молоку бывает достаточно заменить вид белка, например, адаптированную или неадаптированную молочную смесь заменить соевой, или элементной смесью на основе аминокислот. Смеси с частично гидролизованными молочными белками аллергенных свойств не теряют, поэтому использовать их в качестве заменителей не рекомендуется.

Если у ребенка обнаружена повышенная чувствительность к какому-либо продукту, не стоит считать, что его нельзя будет употреблять до конца жизни. По мере созревания иммунной системы большинство детей «перерастают» аллергию.
Поэтому со временем, через пару лет, ребенку можно попробовать дать «запрещенный» продукт в очень небольшом количестве, и проследить за реакцией организма.
Медикаментозное лечение пищевой аллергии у детей применяют в случае сенсибилизации сразу на несколько продуктов, либо если элиминационная диета оказалась неэффективной. Для вывода остатков аллергена из ЖКТ используют препараты-сорбенты: активированный уголь, Смекта, Энтеросгель, Полисорб.
Чтобы снизить интенсивность действия медиаторов аллергии рецепторов гистамина, используют антигистаминные средства:
- Супрастин.
- Лоратадин.
- Тавегил.
- Хифенадин.
- Цетиризин.
Крапивница у детей: фото, симптомы, лечение. Как выглядит и как лечить крапивницу у детей
Однако далеко не всегда удается избежать контакта с аллергеном. К примеру, если у человека сильная реакция на тополиный пух, то весной ему будет сложно. Не выходить на улицу, пока пух полностью не исчезнет, просто невозможно. Тут придется использовать специальные антигистаминные препараты.
Назначить лучшее лекарство может только лечащий врач.

Для устранения аллергической реакции у маленьких детей лучше всего зарекомендовал себя Фенистил. Это достаточно эффективное средство с антигистаминным эффектом, которое продается в различных формах.Для младенцев удобнее всего использовать капли, так как это позволяет высчитать наиболее удачную дозировку.
Кожную сыпь, диатез и крапивницу эффективнее лучить мазями и кремами. Можно выбирать также Фенистил в виде геля. Он прекрасно снимает зуд и раздражение не только при пищевых аллергиях, но и при укусах насекомых.
Большой популярностью пользуются противоаллергические препараты для детей. Сюда стоит отнести Кларитин, Кестин и Зиртек. Они выпускаются в удобной форме и имеют минимум противопоказаний. Более того, подобные средства не вызывают повышенной сонливости, а это важно, когда речь идет о здоровье ребенка.
Если полностью избавить малыша от контакта с аллергенами невозможно, применяют гомеопатические средства и методы народной медицины. Они являются самыми безопасными, но перед их применением стоит посоветоваться с врачом. Лечение аллергии у ребенка подобными методами будет более длительным, но эффект держится намного дольше.
Аллергия — это иммунный процесс, а пищевая непереносимость подразумевает ферментную недостаточность: «неправильная» пища не усваивается организмом и способна спровоцировать острое отравление.
У пациента также проявляются дерматит, расстройство пищеварения, возникают признаки ринита или астмы.
Одной из наиболее распространенных патологий является непереносимость лактозы, встречающаяся у пациентов с недостатком фермента лактазы, функция которого состоит в расщеплении молочного сахара на моносахариды глюкозу и галактозу.
Немного статистики
По данным ВОЗ, в России от аллергии страдает каждый четвертый ребенок, и за десятилетие количество аллергиков увеличилось на 20%. При этом за медицинской помощью обращается только 1% населения, большинство занимается самолечением.
Пищевые аллергены
К самым распространенным продуктам, вызывающим аллергическую реакцию, относятся:
- куриные яйца;
- арахис;
- коровье молоко;
- соевые продукты;
- рыба и морепродукты;
- пшеница;
- цитрусовые.
Также аллергию спровоцировать желтые или красные фрукты и ягоды, окрашенные сладости и газированные напитки. Если малыш находится только на грудном вскармливании, опасность представляет неправильное питание мамы.
Реакции на сою, яйца и молоко обычно встречаются у младенцев и зачастую к 2–3 годам они проходят самостоятельно. На протяжении всей жизни может сохраняться аллергия на морепродукты, арахис и лесные орехи.
К группе высокого риска относятся дети с наследственной предрасположенностью к атопическим заболеваниям: если от аллергии страдали родители, то вероятность развития патологии у ребенка возрастает в разы. В качестве профилактической меры рекомендуется грудное вскармливание минимум до шести месяцев.
Иногда предрасположенность к этому заболеванию формируется еще внутриутробно, если будущая мама часто употребляла аллергенные продукты, не отказалась от вредных привычек или получала недостаточно витаминов.
Также малыш может стать аллергиком, если мать во время беременности перенесла обострение хронических заболеваний и инфекционные болезни, вынуждена была принимать антибиотики или другие серьезные препараты.
Также вызывать аллергию у детей могут:
- лечение антибиотиками в течение первого года жизни;
- патологии желчевыводящих путей, печени или ЖКТ;
- заболевания эндокринной системы.
Важную роль играет питание. Если ребенок находится на грудном вскармливании, а мама не соблюдает диету — аллергены попадают в организм малыша с грудным молоком. Опасность несет также преждевременное введение прикорма и неправильное питание: перекармливать маленьких деток опасно, знакомство с новыми продуктами должно проходить постепенно и в малых количествах.
Аллергические реакции в искусственников нередко возникают на адаптированные смеси. Если в составе много различных компонентов, точно выявить провокатор патологии сложно. Чаще всего симптомы проявляются на питание, в котором содержится глютен или сухое молоко.
Степень выраженности симптомов аллергии зависит от нескольких факторов: возраста и состояния здоровья малыша, его иммунной системы и количества аллергена. В большинстве случаев патологоимммунные реакции не угрожают жизни.
К типичным симптомам относятся следующие нарушения:
- жжение и зуд кожных покровов, сыпь, шелушения кожи;
- заложенность носа, отечность, насморк;
- запоры или понос, тошнота и рвота, дискомфорт в желудке;
- повышенная слезоточивость.
Сыпь на коже Отечность век Отек Квинке
Признаки аллергии проявляются комплексно, сыпь обычно проходит на фоне расстройства желудочно-кишечного тракта. Сильный зуд появляется в любое время суток и локализуется вблизи красных отечных пятен, напоминающих волдыри от ожога крапивой.
Во время приступов малыш становится нервным и капризным, может отказываться от еды и плохо спать. Продолжительность и выраженность клинической картины зависит от того, прерван ли контакт с аллергеном. Если он продолжает поступать в организм, симптомы будут усиливаться.
При острой реакции симптомы аллергии проявляются моментально, сразу после попадания аллергена в организм. Высокая чувствительность и повторный контакт ведут к анафилактическому шоку — состоянию резкого понижения давления и удушью. Возникает он чаще всего на прием белковой пищи.
Если ребенок склонен к аллергии, родителям нужно внимательно наблюдать за его состоянием после употребления пищи. Обычная крапивница угрозы не представляет. Насторожить должны онемение неба и языка и внезапная отечность в области лица и шеи. В таком случае необходимо оказать первую помощь и вызвать скорую.
Диагностика
Чтобы предотвратить осложнения, необходимо точно вычислить, какой из продуктов вызывает негативную реакцию. При первых признаках необходимо обратиться к педиатру. Он на основании осмотра пациента и сбора анамнеза сможет поставить предварительный диагноз, исключив другие заболевания.

Для определения аллергенов может применяться элиминационная диета. Из питания исключается пищевой раздражитель, заменяясь низкоаллергенным продуктом. В это время родители должны вести пищевой дневник, куда записываются все употребляемые ребенком продукты.
Может потребоваться обращение к врачу-аллергологу. Он проведет осмотр и назначит ряд лабораторных исследований. К ним относятся:
- Анализы крови: биохимический и общий. На аллергию указывают уровень СОЭ и количество лейкоцитов. Проводится, чтобы исключить другие заболевания, имеющие схожую симптоматику.
- Исследование на определение уровня иммуноглобулина: во время реакций иммуноглобулин Е растет.
- Установление панелей аллергенов: для исследования берется кровь из вены. Процедура поможет определить все вероятные аллергены, вызывающие негативную реакцию детского организма.
- Пробы скарификационного типа: кожный тест. Специалист делает неглубокие насечки на коже ребенка и наносит на них диагностические аллергены, соответствующие определенным продуктам. Если в области царапинки появится красное пятно — имеется высокая чувствительность к данному веществу.
- Кал на бакпосев: при стойких нарушениях стула необходимо определить, есть ли дисбактериоз кишечника (он развивается на фоне постоянной пищевой аллергии).
Без дополнительных исследований аллерген можно выявить, если реакция возникает мгновенно после его попадания в организм. Однако следует отметить, что здесь может произойти ошибка: на фоне приема медикаментов дети часто сталкиваются с крапивницей и нарушениями работы желудочно-кишечного тракта.
Необходимое лечение
Главная задача родителей — контролировать питание, чтобы предотвратить развитие обострений. Ребенку необходимо соблюдать гипоаллергенную диету, при которой из рациона исключаются опасные для него продукты питания.
Специалисты рекомендуют продолжать грудное вскармливание как можно дольше, а прикорм вводить не ранее полугода. Начинать стоит с 10 грамм продукта, смешивать разную пищу нежелательно: моно-прикорм поможет определить потенциальную опасность.
Если ребенок находится на искусственном вскармливании, подбираются смеси, на которые у него нет реакции. Так, главным аллергеном для детей первого года жизни является белок коровьего молока.
Однако стоит отметить, что соя и козье молоко также могут быть аллергенами, поэтому переход должен быть под четким контролем педиатра, ведь частая замена смесей негативно сказывается на здоровье и самочувствии малыша.
Быстро убрать симптомы аллергической реакции помогают антигистаминные препараты. Подбор медикамента зависит от возраста ребенка, состояния его иммунной системы и степени выраженности приступа. Применяются:
- диметинден (от 1 месяца до года);
- дезлоратадин (от 1 года до 5 лет);
- лоратадин (от 2 лет);
- левоцетиризин (от 6 лет).
Пищевая аллергия у ребенка: симптомы с фото и лечение, продукты, вызывающие реакцию
Пищевые аллергены
После попадания в желудок пища переваривается и через стенки кишечника всасывается в кровь, которая разносит питательные вещества по всему организму.
Некоторые активные компоненты иммунная система воспринимает как угрозу и атакует. В организме повышается уровень лейкоцитов, которые вырабатывают антитела.
Под их воздействием разрушаются клетки-базофилы и выбрасывается гистамин, вызывая аллергию.
Основными симптомами патологии являются:
- рвота;
- понос;
- головная боль;
- тошнота;
- кожная сыпь;
- зуд;
- боль и спазм кишечника и желудка.
Пищевая аллергия у ребенка может возникать с самого рождения и проявляется она чаще высыпаниями на лице и теле. Как выглядят эти симптомы, показано на фото.
Аллергическая реакция на ввод нового продукта в рацион мамы грудничка
Каждый человеческий организм индивидуален, поэтому предугадать проявление той или иной аллергической реакции довольно сложно. Выделяют несколько основных причин:
- наследственность;
- болезни матери во время беременности;
- стресс и переутомление;
- неправильное питание матери;
- частое употребление продуктов, содержащих аллергены в большом количестве;
- экология.
Статистика показывает, что в последнее время случаи аллергических реакций участились, и она проявляется в разной степени у каждого второго ребенка. Кроме того, если аллергия есть у одного из родителей, то в 50% случаев она проявится у малыша. При наличии данного недуга у обоих родителей шансы передать его ребенку увеличиваются в 1,5 раза.
Велика вероятность возникновения аллергии у ребенка при постоянном употреблении потенциально вредной пищи матерью во время беременности.
Вещества будут накапливаться в детском организме, что в скором времени после родов может вылиться в один или несколько симптомов: сыпь, зуд, воспаление кожных покровов и слизистых.
Причиной аллергии нередко является экологическая среда, когда иммунитет малыша ослабляется из-за влияния на него вредных внешних факторов. Сильный стресс, ведущий к психологической нестабильности ребенка, вызывает повышение чувствительности организма и приводит к возникновению аллергий.
Продукты-аллергены
Причиной обычно является неправильное питание кормящей матери. При строгом соблюдении диеты симптомы аллергии у новорожденных проходят самостоятельно. Аллергены, передающиеся с материнским молоком, содержатся в следующих продуктах:
- сахар;
- цитрусовые;
- яйца;
- мед;
- фрукты и овощи, содержащие красный и оранжевый пигмент.
После введения прикорма у детей до года может возникнуть аллергия на новый продукт. Причиной этому становится чужеродный белок, который детский организм еще не в силах переработать. Кроме того, иммунная система распознает его как «врага», поэтому новый продукт всегда вводится с осторожностью, начиная с 1/3 чайной ложки с постепенным увеличением количества в течение 2 недель.
Если за это время никаких реакций аллергического характера не проявилось, то можно вводить следующий продукт. При возникновении нежелательной реакции детского организма (рвоты, поноса, сыпи), продукт-аллерген выводится из рациона младенца не меньше, чем на 1 месяц.
Затем его можно попробовать ввести повторно. Обычно аллергию у детей до года вызывают:
- яйца;
- рыба;
- молоко, особенно коровье, которое вводят в детское меню не ранее 1,5 лет;
- каши, а также хлебобулочные изделия на пшеничной, овсяной или ржаной муке;
- красно-оранжевые овощи и фрукты.
До 4 лет аллергическая реакция может появляться на морепродукты, цитрусовые, помидоры, некоторые фрукты, а также на продукты, в состав которых входят пищевые красители, эмульгаторы и вкусовые добавки.
Такая пищевая аллергия сопровождается рвотой, поносом и высыпаниями. Специалисты рекомендуют тщательно подбирать рацион малыша. К 9-10 годам организм научится распознавать белки, и аллергия отступит.
Диагностика
Существует несколько способов, чтобы выявить, на какой продукт у ребенка возникает аллергия:
- Пищевой дневник (график). Его удобно вести с начала прикорма, так как рацион ребенка еще очень скуден. В него заносятся данные о продуктах, которые употребляет малыш. Если за 1-2 недели аллергия не проявилась, вводят новый продукт, делая соответствующую запись. При обращении к врачу такой дневник позволит детально проанализировать и понять причину аллергической реакции у малыша, а также подобрать ему диету.
- Кожный тест. Делается он при ремиссии заболевания. Во время исследования ребенок должен соблюдать диету, чтобы результаты были точными. На коже делаются надсечки, в которые вводится пищевой аллерген. Результат определяют по кожной реакции.
- Лабораторный метод. Исследование проводится по крови больного при обострении заболевания. Данная диагностика выявляет гиперчувствительность к белкам различных продуктов.
- Провокационная проба. Проводится в специализированных клиниках и точно определяет тип аллергена. Назначают ее в крайних случаях, так как возможна сильная аллергическая реакция и анафилактический шок. Детям такую процедуру назначают после 9 лет.
Обычно у грудничков и годовалых малышей аллергия не лечится, а проходит сама без особого лечения. Для этого достаточно исключить из рациона провоцирующий продукт. Однако в некоторых случаях лечить заболевание следует медикаментозно:
- незначительные высыпания и зуд помогают вылечить антигистаминные и регенерирующие мази и гели, например, Бепантен, Фенистил;
- для лечения аллергии средней степени тяжести применяют сорбенты, которые способствуют быстрому выведению аллергенов, а также антигистаминные средства;
- при отеке Квинке дополнительно назначают мочегонные препараты;
- если развился анафилактический шок, ребенка помещают в реанимационное отделение и вводят антигистаминные медикаменты, а при остановке сердца – адреналин.
Одним из основных методов лечения пищевой аллергии является правильно подобранная диета. Она должна исключать все продукты, вызывающие нежелательную реакцию в организме у ребенка.
Если такой продукт-аллерген не выявлен, следует исключить все подозрительные блюда, способные спровоцировать аллергию.
Стоит воздержаться от употребления пищи с содержанием эмульгаторов, красителей и вкусовых добавок.
Если продукт, вызывающий пищевую аллергию, известен, то из детского рациона необходимо исключить все блюда, которые его содержат. Например, при аллергии на яйца малышу нельзя давать омлет, зефир, торты и пирожные с белковым кремом и т. д. При покупке готовых блюд следует ознакомиться с их составом, указанным на упаковке, чтобы исключить случайное употребление аллергена.
При своевременной строгой диете пищевая аллергия у детей проходит быстро. Пренебрежение диетой ведет к аллергической реакции на новые продукты и осложнениям, что для малышей особенно нежелательно. Родители должны помочь своему чаду и сделать все для лечения и облегчения его состояния.
После рождения питание младенца осуществляется через материнское молоко — наиболее подходящий и полноценный продукт для новорожденного. С ним ребенок получает все необходимые витамины и микроэлементы.
Состав грудного молока формируется за счет питания кормящей мамы, поэтому она должна соблюдать диету и не употреблять вредные, некачественные или запрещенные напитки и продукты.
| Месяца | Разрешенные продукты | Запрещенные продукты |
| 1 |
| Молочные каши, бобовые, яйца, капуста, фрукты и овощи оранжевого и красного цвета, соленья, цитрусовые, свинина, мед, торты, пирожные, выпечка, шоколад, спиртные и газированные напитки, кофе. |
| 2-3 |
| Цитрусовые, бобовые, фрукты и овощи оранжевого и красного цвета, белокочанная капуста, соленья, свинина, мед, торты, пирожные, выпечка, шоколад, кофе, спиртные и газированные напитки. |
| 3-6 | Цитрусовые, свинина, кофе, газированные и спиртные напитки. |
После родов в течение недели кормящей матери следует посидеть на строгой диете. Затем постепенно вводят новые продукты по схеме: 1 в 2-3 дня. Если у ребенка появится аллергия, мама уже будет знать, какой продукт стал этому причиной. К 6-месячному возрасту ребенка она должна полностью вернуться к своему обычному рациону.
Аллергия возникает и на медикаменты, поэтому если есть необходимость в лечении, женщина должна предупредить врача, что кормит ребенка грудью.
Деткам с пищевой аллергией следует тщательно подбирать рацион. Если известно, какие продукты вызывают нежелательную реакцию, то их исключают из детского меню. Кроме того, у ребенка с нестабильным иммунитетом может развиться «перекрестная аллергия» – реакция на продукты со схожим белком.
| Продукты | Высокое содержание аллергенов | Среднее содержание аллергенов | Низкое содержание аллергенов |
| Злаки | — | Пшеница, рожь | Кукурузные, гречневые и рисовые хлебцы |
| Крупы | — | Гречка, кукуруза | Овсянка, перловка, манка |
| Фрукты | Цитрусовые | Бананы, абрикосы | Груши, запеченные и свежие яблоки |
| Ягоды | Малина, красная смородина, клубника, ежевика, виноград, вишня, персики, гранат, дыня, слива, арбуз | Клюква, брусника, смородина, черемуха | Черешня, белая смородина, крыжовник |
| Овощи | Морковь, сельдерей, помидоры, баклажаны, красный перец | Зеленый перец, бобовые, картофель | Брокколи и белокочанная капуста, огурцы, петрушка, кабачки, укроп, зеленый салат, шпинат, репа |
| Молочные и кисломолочные | Йогурт с добавками, молоко, сыр | — | Йогурт, кефир, нежирный творог, ряженка |
| Мясо | Колбаса и копчености, свинина | Кролик, баранина, индейка, | Курица, нежирная свинина, отварная говядина |
| Рыба | Все морепродукты | — | Окунь, треска |
| Масло | — | — | Сливочное, подсолнечное и оливковое |
| Напитки | Газированные и окрашенные напитки, кофе, какао | — | Шиповник, зеленый чай |
| Яйца | Куриные | Перепелиные | — |
| Другие | Приправы, маринады и консервации, соусы, шоколад, мед, грибы, орехи, красители | — | Сухофрукты |
Профилактические меры
Чтобы не думать о том, как вылечить аллергию у ребенка, мама должна постараться продолжать грудное вскармливание минимум полгода. После введения прикорма необходимо свести к минимуму количество продуктов, которые могли быть вызвать негативную реакцию организма.
Кроме того, в квартире необходимо часто проводить влажную уборку, использовать для книг и одежды закрытые шкафы, не курить дома и использовать увлажнители воздуха. При первых подозрениях на то, что у ребенка аллергия на шерсть, придется расстаться с домашними питомцами.
Профилактика
Возникновение аллергии у ребёнка можно предупредить. Профилактика преследует две цели:
- снижение риска возникновения аллергической реакции;
- минимизация клинических проявлений аллергии.
Если аллергиками являются родители, то профилактику аллергических заболеваний у ребёнка нужно проводить ещё до рождения малыша (в идеале до зачатия). Важную роль в этом вопросе играет состояние здоровья мамы, бытовые условия, правильное питание. У детей старше года профилактика аллергии проводится следующим образом:
- исключение из рациона продуктов из группы риска;
- налаживание гипоаллергенного быта (регулярная влажная уборка, контроль плесени и пыли в доме, минимальное использования бытовой химии);
- исключение контакта с домашними животными;
- разумная вакцинация и приём лекарственных препаратов под контролем врача.
Как известно, проще предотвратить болезнь, чем ее лечить. Особенно это касается детей. ведь малышу так сложно понять, зачем пить горькие лекарства, делать примочки вместо того, чтобы играться. Ему невдомек, почему он все время чешется и «сопливит».
Профилактические антиаллергенные меры для ребенка следующие:
- не кушать маме «все подряд» во время ношения малыша в животике и кормления его грудью;
- пролонгировать грудное вскармливание до года;
- недопущение раннего прикорма и введения в рацион малыша «опасных» продуктов;
- соблюдение чистоты в помещении, детской комнате, регулярная влажная уборка;
- избавление детской комнаты от ковров, тяжелых штор, мягких игрушек, пуховых и перьевых подушек, шерстяных одеял, пледов и покрывал с ворсом;
- соблюдение в детской комнате нормального соотношения: температура воздуха – влажность, должно быть прохладно, свежо и не сухо;
- соблюдение режима дня с закаливающими процедурами, прогулками, здоровым полноценным питанием.
Аллергия до сих пор остается заболеванием мало изученным, с непонятными причинами проявления, непонятным развитием. Поэтому и считается, что недуг неизлечим. Однако с ним можно отлично жить. При первых проявлениях стоит обратиться к врачу и начать эффективное лечение, и тогда реален благоприятный исход – ребенок избавится от аллергии навсегда, и его взрослая жизнь не будет отягощена этим очень неприятным и грозящим осложнениями недугом.
Доброго здоровья Вам и Вашим деткам!
