Оглавление
Причины аллергии на памперсы
Воспалительный процесс кожных покровов вызывают:
- механические воздействия,
- химические воздействия;
- воздействия микробов на кожные покровы ребенка в области ягодиц, гениталий.
Пеленочный дерматитПеленочный (памперсный) дерматит проявляется воспалительной реакцией кожи младенца. Возникает в результате воздействия на кожу детских испражнений. В моче агрессивно воздействующим веществом выступает мочевая кислота. Ребенок должен получать достаточно питья, воздух в комнате необходимо увлажнять (для удобства целесообразно приобрести комнатный увлажнитель).
Основные причины пеленочного дерматита
Кал содержит ферменты, раздражающие нежные детские кожные покровы. Самое сильное негативное воздействие происходит, когда моча и кал смешиваются. В составе мочи и кала содержатся в большом количестве бактерии и грибы, провоцирующие заболевание.
Пелёночный дерматит часто появляется из-за несоблюдения правил гигиены, от длительного контакта кожи с влажным материалом – пеленкой или памперсом.
Входящая в состав урины мочевая кислота вызывает раздражение на коже. Начинается воспалительный процесс. Частицы кала усиливают повреждающий эффект.
Однако нарушение правил гигиены — это не единственная причина появления пелёночного дерматита. Вызвать это заболевание могут также:
- аллергия на косметические или моющие средства (атопический, себорейный, перианальный дерматиты);
- слабый иммунитет;
- высокие температура и влажность;
- инфицирование грибками, патогенными микроорганизмами;
- памперсы, не подходящие по размеру или плохого качества (не пропускают воздух)
- питание малыша (детские смеси).
При атопическом дерматите красные пятна, кожный зуд появляются на разных участках тела, но постепенно «спускаются» в паховую зону. При себорейном на голове больного появляются ярко-красные пятна, которые позже «переходят» на половые органы малыша.
Пеленочный дерматит: профилактика и лечение
Перианальный возникает обычно у «искусственников», как реакция на детскую смесь: в каловых массах повышается содержание щёлочи, она раздражает кожу возле анального отверстия.
Важно понимать, какие именно факторы способствуют усугублению состояния кожи ребёнка, чтобы не допустить осложнений и вовремя остановить развитие патологических процессов. Эпидермис детей грудного возраста тонок и раним, иммунитет и терморегуляция кожного покрова несовершенны. Защитные свойства кожа приобретает лишь ко второму году жизни малыша.
В связи с введением прикорма меняется состав кала, а это может спровоцировать неожиданную реакцию кожи, уход за которой должен быть особым. А также одним из факторов риска является предрасположенность ближайших родственников к кожным заболеваниям.
Ошибки ухода за ребёнком:
- нарушение температурного режима и вентиляции кожи;
- использование марли, пелёнок;
- редкая смена памперса;
- тесный подгузник.
Ключевые причины, из-за которых ребенок страдает от аллергических проявлений на средства гигиены такие:
- применение некачественных подгузников;
- непереносимость химии, ароматизаторов, входящих в его состав;
- неправильный размер подгузника.
Часто синдром развивается от использования дешевых средств гигиены, которые изготавливаются в несоответствующих условиях. Чтобы такого не было, покупайте эту продукцию только в проверенных местах и только известные марки.
Пеленочный дерматит у грудничков наблюдается в области ягодиц и внутренней поверхности бедер. На его появление влияют несколько факторов:
- механические раздражители – ткань или подгузник трется о нежную кожу малыша;
- химическое воздействие – негативное влияние аммиака, ферментов стула и солей жирных кислот;
- физические факторы – избыточная потливость, влажность и температура влияют на появление опрелостей;
- нарушение микрофлоры – кишечная палочка и другие патогенные и условно-патогенные микроорганизмы.
Пеленочный дерматит у новорожденных наиболее часто возникает из-за нарушений общих правил гигиены. Использование недопустимых марлевых подгузников и пеленок, несвоевременная смена мокрого или грязного подгузника увеличивает опасность возникновения опрелостей.
Нарушение микрофлоры грибами рода Candida также негативно влияет на протекание воспалительного процесса. Пеленочный дерматит не является формой кандидоза кожи, но наличие грибковой инфекции делает заболевание еще более серьезным или может спровоцировать появление опрелостей у ребенка при условии неправильной гигиены.
Основная причина развития ПД у грудничка – это нарушение правил гигиены. При несвоевременной смене подгузника, а также использовании пеленок и марли, что вообще является недопустимым, возникает воздействие выше указанных факторов и увеличивается риск появления воспаления.
Также роль может играть микробная флора, в частности грибки рода Candida. При этом ПД не является кандидозом кожи, однако грибковая инфекция может усугубить течение заболевания или поспособствовать его скорейшему появлению в условиях нарушения правил гигиены у ребенка.
Также можно отметить, что некоторые дети более подвержены ПД, среди них дети склонные к аллергии, с нарушениями водно-солевого обмена, с атопическим дерматитом, с иммунодефицитом, детей с неустойчивым стулом или имеющих высокий уровень аммиака в моче. Искусственное вскармливание также может быть одним из факторов, влияющих на развитие заболевания.
Частота возникновения пеленочного дерматита именно у грудничка (дети до 12 месяцев) связана с физиологическим строением кожных покровов. Незрелость эпидермиса, слаборазвитые соединительнотканные структуры дермы, несформированная терморегуляция и иммунный ответ приводят к повреждению кожи и снижению защитной функции.
- Механический. Регулярное трение о ткань или подгузник приводит к локальному раздражению, гиперемии и микротрещинами. Отмечается у детей от 3 до 12 месяцев, что связано с нервно-психическим и физиологическим развитием, активность движений в норме увеличивается. Пеленочный дерматит у новорожденных и малышей до 3 месяцев обусловлен недостаточными гигиеническими процедурами и уходом. Малый размер подгузника со сдавлением резинкой между ног.
- Химические. Соприкосновение кожи с мочой (аммиак) и калом (ферменты испражнений, условно-патогенная флора, жирные кислоты) при несвоевременной смене подгузника. Реакция на ароматизаторы, отдушки, щелочные компоненты мыла, стирального порошка, увлажняющего масла, крема или даже подгузника.
- Физические. Незрелая терморегуляторная функция при постоянном ношении подгузника приводит к чрезмерной потливости, локальному повышению температуры и влажности («эффект парника») вследствие чего увеличивается проницаемость эпидермиса для химических соединений и болезнетворных микроорганизмов.
- Условно-патогенная и патогенная микрофлора. Каловые массы выступают раздражающим фактором ввиду особенностей питания, ферментативной активности и бактериальной флоры кишечника. Развивается перианальный дерматит, особенно при использовании влажных салфеток, нежели промыванием под струей теплой проточной воды.
К пеленочному дерматиту у детей может присоединяться грибковая инфекция. Назначение приема антибактериальных препаратов ведет к нарушению микрофлоры, повышению активности и размножения дрожжеподобного грибка рода Candida. Изучение фото помогает рассмотреть белые наслоения, которые легко отделяются от поверхности, кожа при этом интенсивно розового или красного цвета с изъязвлениями.
Кожные покровы ребенка еще недостаточно адаптированы к различным воздействиям, поэтому у него присутствует постоянная опасность возникновения в первые месяцы жизни пеленочного дерматита, который следует обязательно лечить.
Наиболее распространенные причины дерматита:
- восприимчивость эпидермиса у ребенка;
- высокая влажность между подгузниками (пеленками) и телом малыша;
- механическое раздражение кожи;
- недостаточный воздухообмен между телом и подгузником;
- появление опрелостей может быть связано с изменением питания ребенка, в результате чего изменяется химический состав мочи и кала;
- присоединение вторичных инфекций;
- пеленочный дерматит способен появиться в результате длительной антибиотикотерапии.
Известный доктор Комаровский Е.О. рекомендует соблюдать простые правила ухода за малышом для того, чтобы устранить негативные симптомы. Если элементарные мероприятия неэффективны, рекомендуется обратиться за медицинской помощью.
Несмотря на то, что пеленочный дерматит считается болезнью детей, иногда он появляется у взрослых людей. Предпосылками к его развитию служат неконтролируемая дефекация, а также мочеиспускание. Пеленочная форма заболевания у них характеризуется типичной симптоматикой, сопровождаясь гиперемией кожного участка, везикулами, эрозивными образованиями. Возможно появление опрелостей и гнойничков.
Дерматит у взрослых людей провоцируют следующие факторы:
- избыточное употребление ферментов, которые выводятся с каловыми массами;
- недостаточно частая замена подгузников;
- ослабленный иммунитет;
Лечение пеленочного дерматита заключается в первую очередь в соблюдении правил личной гигиены. Доктор Комаровский рекомендует в качестве профилактической терапии проводить регулярный туалет пациента (особенно важно соблюдение этого правила по отношению к полностью лежачим больным).
Необходимо следить за сухостью кожу, так как повышенная влажность ведет к опрелости. Хороший эффект оказывает Судокрем совместно с воздушными ваннами. Лечебная терапия проводится по такой же схеме, как и у новорожденных детей. При несвоевременном лечении (или его отсутствии) дерматита у взрослых пациентов, возрастает вероятность образования пролежней, для лечения которых потребуется длительное время.
Группа риска
Воспаление кожных покровов, находящихся постоянно под памперсами, проявляется отечностью, покраснением кожи, часто повышается местная температура. Если заболевание не лечить, появляются высыпания, трещины, эрозии. К группе риска принято относить:
- детей с аллергическими заболеваниями (пищевые аллергии);
- детей, мамы которых склонны к аллергическим реакциям;
- детей, масса тела которых превышает норму;
- детей с эндокринными заболеваниями;
- детей со светлой кожей с сосудистым рисунком.
Факторы развития пеленочного дерматитаСтоит отметить, воспаление вокруг ануса характерно для искусственников. Дети на грудном вскармливании имеют подобные проблемы при переходе на твердую пищу.
Симптоматика
Мамы без проблем могут определить первые симптомы пеленочного дерматита, не имея никаких особых познаний в области медицины:
- Кожа ребенка краснеет и визуально отекает. Место поражения может быть красноватым или насыщенно-красным, слегка вздутым. Воспаление не имеет четких очерченных границ, оно является размытым.
- За пределами подгузника кожа остается чистой и здоровой.
- Отечность распределена неравномерно. Там, где был наиболее тесный контакт с мочой или калом — гиперемия более выражена. Рядом могут быть «островки» совершенно здоровой светлой кожи, чередующиеся с другими воспаленными фрагментами.
- Воспаление все время видоизменяется. Если утром фрагменты покраснения и отечности выглядели определенным образом, то уже к обеду они могут слиться, уменьшиться или увеличиться, поменять место дислокации.
- «Свежие» воспаления характеризуются появлением мелкой мокнущей сыпи. Более старые очаги воспаления подсыхают, шелушатся.
Более «живописно» выглядит дерматит, к которому присоединилась бактериальная или грибковая инфекция. Помимо всех вышеперечисленных признаков места поражения покрываются серозным налетом, пленкой, образуются экземы с рыхлыми краями. При грибковом пеленочном дерматите края экзем могут быть белыми или сероватыми.
В целом ребенок ведет себя беспокойно, плачет, менее охотно кушает и очень плохо спит. Боль, зуд, пощипывание значительно усиливаются сразу после того, как малыш пописает, и через некоторое время после того, как он опорожнит кишечник, при условии, что все это он делает в подгузник. При значительной площади поражения воспаление может затрагивать и слизистые оболочки половых органов — под крайней плотью у мальчиков и малые половые губы и вход во влагалище у девочек.
Пеленочный дерматит у детей – воспаление чувствительной детской кожи, возникающее под воздействием внешних раздражающих факторов. В связи с тем, что наиболее тесный контакт имеют с кожей пеленки или подгузники, то именно с этим и связано название заболевания – “пеленочный”. Более распространенное в народе наименование пеленочного дерматита – опрелость.
Чаще всего пеленочный дерматит у младенцев наблюдается в ягодичной зоне или на внутренней поверхности бедра, где к коже плотно прилегают подгузники или одежда
Нарушение микрофлоры грибами рода Candida также негативно влияет на протекание воспалительного процесса.
Пеленочный дерматит не является формой кандидоза кожи, но наличие грибковой инфекции делает заболевание еще более серьезным или может спровоцировать появление опрелостей у ребенка при условии неправильной гигиены.
Бытует распространенное мнение, что ношение подгузников вредно для здоровья малыша, но это совершенно не так.
Пеленочный дерматит возникает значительно реже у деток, носящих подгузники, по сравнению с детками, мамы которых используют для пеленания марлевые или тканевые прокладки.
https://www.youtube.com/watch?v=tqujDLp1gHM
Правильное использование и своевременная смена подгузников сводят к минимуму опасность получения опрелостей.
Подгузники следует носить примерно до полутора лет – слишком ранняя их отмена может сформировать неправильный гигиенический навык. Ранний «выброс» памперсов также необоснован и в плане приучения ребенка к горшку, что подробно описано в статьях по данной теме.
Пеленочный дерматит по некоторым данным охватывает от 30 до 50% грудных детей, наиболее распространена болезнь среди девочек. Воспаление может быть локализованным с небольшой площадью поражения в виде красноты на коже, встречаются и более тяжелые случаи пеленочного дерматита с глубоким повреждением кожных покровов.
Основным симптомокомплексом является гиперемия кожи, появление сухости, шелушения и корочек, через время присоединяется мокнутие и формируются везикулы, заполненные серозной жидкостью. В запущенных случаях содержимое везикул становится гнойным – гнойнички, появляется отек тканей. Формируются микротрещины, которые быстро переходят в изъязвления и язвы.
Изменяется общее самочувствие ребенка, появляются болезненные ощущения, часто капризничает, снижается аппетит, нарушается сон. Температура тела сохраняется в пределах возрастной нормы, однако при присоединении микробной флоры может возникать гипертермия.
По степени тяжести и особенностям течения классифицируется:
- легкая: умеренная гиперемия, кожа розовая или бледно-розовая, возможны корочки, устраняется просушиванием и обработкой специальными растворами;
- средняя: отмечается отек тканей с инфильтрацией, цвет кожи от ярко-розового до бордового, характерны гнойнички;
- тяжелая: кожа натянутая, лоснящаяся, красного или бордового оттенка, выраженное мокнутие, корки, изъязвления склонные к слиянию, глубокие болезненные трещины.
Отсутствие патогенетической терапии приводит к абсцедированию процесса, тяжелой интоксикации, возможен сепсис. Состояние жизнеугрожающее для малыша.
Достаточно часто молодых родителей интересует вопрос о том, как выглядит пеленочный дерматит и какие меры необходимо принимать для его предотвращения. Характерные симптомы заболевания проявляются:
- покраснение участков кожи в паховой, ягодичной и бедренной части у ребенка, которое сопровождается пузырьковыми высыпаниями, повышенной влажностью и шелушением;
- при тяжелом развитии дерматита на коже могут появиться эрозивные образования, гнойная сыпь и отеки. Опрелости в складках кожи и ягодицах чаще всего появляются у пациентов, страдающих себорейной формой заболевания;
- пеленочный дерматит может протекать волнообразно, а его обострение возможно при любом внешнем провоцирующим фактором (аллергены, отсутствие гигиены, сырость и т.д.);
- пеленочный дерматит у детей может сопровождаться нервными расстройствами, когда ребенок ведет себя беспокойно, отказывается от пищи, у него нарушен сон.
Кандидозный пеленочный дерматит характеризуется поражением кожного покрова, которое держится больше 72 часов и его трудно лечить традиционными способами. Нередко грибковый дерматит наблюдается у взрослых людей, а его симптомы аналогичны некоторым инфекционным заболеваниям. Поэтому рекомендуется обязательная консультация врача и дальнейшее лечение.
I — Легкая. Наблюдается незначительное покраснение кожных покровов, появляется раздражение и сыпь воспаленного участка.II — Средняя Воспаленные участки кожи покрываются папулезной сыпью, появляются эрозивные изъязвления. Глубокие складки кожи характеризуются инфильтратами, которые опасны риском вторичного инфицирования.
Важно помнить, что пеленочный дерматит у новорожденных иногда указывает на более серьезные заболевания, поэтому если у ребенка появилась гипертермия, отеки, и синюшный цвет кожи необходимо срочно обратиться за медицинской помощью. Кроме того, доктор Комаровский рекомендует обращаться в медицинское учреждение, когда в течение 5 дней домашнего лечения симптомы дерматита не снижаются.
Распространенность заболевания варьирует от 30 до 50% по разным данным. Чаще встречается у девочек, чем у мальчиков. Процесс может быть локальным, площадь поражения может быть небольшой и проявляться небольшим покраснением на коже, а может быть глубокое поражение кожи с инфильтрацией.
Основными симптомами ПД является:
- Гиперемия (покраснение) кожи в области ягодиц, промежности и паховых складок, могут быть мелкие пузырьки, наполненные жидкостью или шелушение в этой области. На начальных стадиях гиперемия может быть очень ограниченной, со временем и прогрессированием заболевания площадь и глубина поражения увеличиваются.
- В тяжелых случаях появляются гнойники в области поражения, отек, изъязвления, инфильтрация тканей.
- Ребенок становится беспокойным, плачет, плохо спит, может снизиться аппетит.
У детей, находящихся на искусственном вскармливании часто бывает ПД, локализованный вокруг ануса, так как кал у таких детей имеет щелочную среду, в отличие от детей, находящихся на грудном вскармливании.
При преобладании механических факторов – покраснение появляется в первую очередь в зоне наиболее тесного контакта с краями подгузника, что может быть при неправильном подборе размера подгузника. Покраснение появляется в области паховых складок, ягодичных складок и нижней части живота. При присоединении других факторов, гиперемия усиливается.
Пеленочный дерматит, осложненный кандидозом, проявляется ярко-красными участками, локализующихся в области складок с белесоватыми гнойниками. Если ПД не проходит при лечении в течение трех дней, то вероятно, что присоединилась грибковая инфекция.
Как выглядит пеленочный дерматит (рис. 1) и осложненный кандидозом (рис. 2)
В каких случаях необходимо прервать лечение пеленочного дерматита в домашних условиях и обратиться к врачу:
- Повышение температуры на фоне дерматита
- Площадь поражения резко увеличивается, кожа уплотняется, становится отечной, оттенок кожи меняется на багровый или синюшный
- Задержка физического или (и) психомоторного развития на фоне ПД
- Появление гнойничковых высыпаний на фоне ПД
- Отсутствие эффекта от лечения в течение 3-5 дней
Кандидозный дерматит у маленьких детей является разновидностью так называемого пеленочного дерматита и имеет следующие симптомы, которые могут заметить родители:
- «потничка» или красные пятна в области естественных складок кожи,
- беспокойство и плаксивость ребенка (он тянет руки к пораженным местам, пытается их почесать),
- если опрелость распространилась на промежность, то малыш может начинать плакать во время или сразу после мочеиспускания,
- впоследствии на коже возникают волдыри, потертости, на некоторых участках наблюдается творожистый налет.

Пеленочный кандидозный дерматит обычно развивается во второй половине первого года жизни (преимущественно в возрасте 6–8 месяцев) и имеет следующие стадии:
- Начальная — небольшие потертости на коже, которые при адекватном уходе быстро исчезают.
- Стадия краевого дерматита — это следствие трения кожи о подгузники, сыпь зудит, ребенок беспокоен и часто плачет.
- Поражение перианальной области — высыпания располагаются вокруг ануса, что причиняет малышу дополнительный дискомфорт во время дефекации и мочеиспускания.
Народные средства от пеленочного дерматита
Альтернативные средства при пеленочном дерматите у детей проводятся с учетом сопутствующих симптомов и клинической картины, так лечение мокнущих изъязвлений желательно устранять отваром ромашки, череды, коры дуба, зверобоя и календулы ввиду подсушивающего и успокаивающего эффекта, а при сухих корочках, шелушении применяют овес.
Овсяные ванночки
Овсянку мелкого помола насыпают в марлевый мешочек, опускают в подогретую воду. Настаивают 3 часа, после чего процеживают. Пропорции: овсянка – 1 стакан, кипяток – 1 л. Добавляют в ванночку. Водные процедуры до 10 минут.
Овсяные ванночки при пеленочном дерматите
Травяные сборы
Широко используют в народной медицине односоставные сборы из лекарственных растений:
- ромашка;
- кора дуба;
- календула;
- череда.

Травяные сборы при ПДОтвар готовится по пропорциям: 1 ст. л. сухой травы на 1 л воды. Заваривается на слабом огне в течение часа. Из этих же трав, взятых смесью, готовят отвар по тем же пропорциям.
Масло облепихи
Мощное регенерирующее и ранозаживляющее средство. Ватным тампоном, смоченным в масле, протирают воспаленные участки кожного покрова через каждые 4 часа.
Облепиховое масло при дерматите
Лечить пелёночный дерматит можно и в домашних условиях, используя рецепты нетрадиционной медицины. Дабы не навредить, делать это рекомендуется только после консультации с педиатром или дерматологом. Быстро добиться положительного результата удается, сочетая лекарственные препараты и народные средства.
Отвар овса
Для борьбы с пелёночным дерматитом часто используют отвар, приготовленный из овса. Его добавляют в воду для купания. Отвар готовится следующим образом:
- Две стол. ложки (25 г) измельченных сухих зерен залить 250 мл крутого кипятка.
- Оставить на полчаса.
- Процедить.
- Добавить в воду, в которой будут купать ребёнка.
- Продолжительность водной процедуры – 15 минут.
Если при пелёночном дерматите понадобилась экстренная помощь, используют кашицу из сырых картофеля и сельдерея.
- Овощи (равные части), измельчают (можно использовать блендер).
- Наносят на поврежденные участки кожи.
- Оставляют на 15-25 мин.
- Убирают с помощью влажного ватного диска.
Зверобойное масло
Для устранения воспалений дважды в день смазывают поврежденные участки кожи зверобойным маслом. Готовят его следующим образом:
- Измельченную свежую траву (30 г) залить 200 мл оливкового масла.
- Поставить в теплое место.
- В течение 14 дней периодически перемешивать.
Если назначенное лечение не помогает, пелёночная сыпь не проходит, возникли осложнения, потребуется помощь аллерголога, иммунолога, гастроэнтеролога.
Есть родители, которые доверяют народным средствам больше, чем официальной медицине. Однако убирать явления пеленочного дерматита лучше под контролем врача. Доктор после осмотра сможет ответить на вопросы: можно ли купать ребенка в ванне с травами или делать компрессы с растительными компонентами.
К популярным рецептам относятся:
- ванна или протирания с отварами целебных растений (кора дуба, ромашка аптечная, череда, шалфей, календула и т. д.);
- обработка кожи отваром овса (сухая аптечная смесь заливается кипятком и процеживается);
- масляный раствор со свежими цветками и листьями зверобоя (30 г растения измельчают и заливают 200 г оливкового масла, затем ставят в темное теплое место на две недели, регулярно перемешивая, потом можно наносить на кожу);
- компресс с корнем сельдерея и сырым картофелем (ингредиенты измельчают, перемешивают и прикладывают на 5–7 минут, далее смывают теплой водой, можно с травами).
Перед применением фитотерапии следует убедиться, что у крохи нет аллергии на травы (нанести в малом количестве средство на небольшой участок кожи и оценить реакцию через несколько минут – полчаса).
Рецепты растительных отваров:
- Взять в одинаковой пропорции сухой сбор ромашки, череды и календулы (по 10 грамм), внести 250 мл крутого кипятка, дать настояться 30-35 минут, пропустить массу через сито. Отваром протирают поврежденную кожу и добавляют в воду при купании.
- 2 ст. л. коры дуба заваривают 180 мл кипятка, настаивают 25-35 минут, процеживают. Полученный раствор наносят ватным диском на кожу или добавляют в ванночку при купании.
Самостоятельное лечение пеленочного дерматита может стать неэффективным при неправильном подборе лекарственного растения или несоблюдении требуемой концентрации и соотношения ингредиентов.
Лостерин при пеленочном дерматите
В комплексной терапии пеленочного дерматита у детей применяется цинко-нафталановая паста»Лостерин». Паста хорошо подходит для ран и изъязвлений с признаками мокнутия, содержит 2 основных компонента:
- нафталан обессмоленный: смолистые соединения выполняют антифлогистическое, успокаивающее, противозудное и подсушивающее воздействие; обладают иммунокоррегирующим действием, в результате чего также оказывают противовоспалительное и десенсибилизирующее действие;
- цинк оксид: обладает адсорбирующими, вяжущими, успокаивающими и подсушивающими свойствами; снимает признаки воспаления и угнетает размножение патогенных микроорганизмов; улучшает нормальную пролиферацию клеток и способствует заживлению микротрещин.
Цинко-нафталановая паста Лостерин может назначаться в составе комплексного лечения дерматита, применяться в качестве монотерапии в период реабилитации, а также использоваться в целях профилактики и поддержания результата.
Диагностика
При появлении первых подозрительных симптомов нужно сразу же вызвать врача для проведения диагностического обследования. Как правило, при диагностике пеленочной формы дерматита достаточно собрать анамнез и провести визуальный осмотр. Но при необходимости врач может назначить дополнительные процедуры:
- лабораторный анализ крови;
- копрограмма и анализ кала на дисбактериоз;
- бактериологический посев, взятый с пораженного участка кожи.
Особенности диагностикиНа основе полученных результатов врач сможет поставить точный диагноз и назначить соответствующий лечебный курс.
Задача врача-педиатра заключается не только в том, чтобы подтвердить или опровергнуть пеленочный дерматит у грудничка, но и в том, чтобы отличить его от других кожных заболеваний — атопического или аллергического дерматита, себорейного воспаления или контактного дерматита. Эти состояния требуют разного лечения с применением разных медикаментов.
Пеленочный дерматит по характерным для него визуальным признакам диагностируется достаточно легко. Сложнее бывает установить, какая бактерия или грибок вызвали вторичное воспаление, если имеется факт присоединенной инфекции.

В этом случае врач делает соскоб с экземы и направляет его в бактериологическую лабораторию, чтобы точно знать, с каким возбудителей и чем нужно бороться. Если доктор обнаружит, что сильнее всего воспаляется зона вокруг ануса, он обязательно попросит сдать кал на анализ, чтобы исключить повышенную кислотность каловых масс, кишечные инфекции и паразитарные заболевания.
Для диагностики данного заболевания, как правило, достаточно осмотра и сбора анамнеза. Дифференцировать пеленочный дерматит можно с аллергическими высыпаниями (см. сыпь на теле у ребенка), которые появляются обычно после смены гигиенических средств по уходу за ребенком (салфетки подгузники, мыло, пенка для купания, крем), а также атопическим дерматитом и потницей у детей. Следует знать, что антибактериальные влажные салфетки нельзя использовать грудничкам.
Профилактика
Профилактические меры направлены на предупреждение развития опрелости, специалистами рекомендовано:
- смена подгузника после каждого акта дефекации и мочеиспускания;
- подбор подгузника с гелевым наполнителем, гель лучше впитывает излишнюю влагу;
- учитывать размер и пол ребенка при покупке подгузника;
- не применять одновременно крем и присыпку, полученные комочки собираются в естественных складках и раздражают эпидермис;
- не применять марлевые пеленки;
- соблюдать режим сна и бодрствования с проведением воздушных ванн;
- тщательно устранять капельки воды путем промакивания;
- ношение одежды, выполненной из натуральных тканей;
- одевать малыша по сезону, чтобы избежать перегревания и чрезмерной потливости;
- в осенне-весенний период давать ребенку витамин Д для профилактики рахита.
Правила, которым должны следовать родители, чтобы у ребенка не проявилось заболевание:
- тщательно подходите к подбору подгузников;
- ребенок не должен носить подгузники постоянно;
- в подгузнике малыш может быть не больше 3 часов;
- подмывания или протирания специальными влажными салфетками производить при каждой смене памперсов;
- между сменой подгузников малыш принимает воздушные ванны. В первый месяц после рождения. Для месячного малыша такие процедуры длятся до 3 минут, годовалый ребенок находится без подгузников не меньше 40 минут;
- дети с пищевой аллергией должны находиться на диете. Кормящие мамы исключают из рациона продукты-аллергены;
- детские пеленки можно стирать только средствами, предназначенными для детей.
Профилактика пеленочного дерматитаПеленочный дерматит младенца — заболевание, которое нетрудно победить домашними методами, гигиенические процедуры, воздушные ванны, грудное вскармливание, правильно подобранные подгузники помогут ребенку чувствовать себя здоровым.
Заболевание в большинстве случаев возникает из-за несоблюдения правил личной гигиены. Профилактические мероприятия значительно понизят риск заразиться дерматитом.
Если речь идет о маленьких детях, то к мерам предупреждения относятся следующие:
- нужно менять памперсы каждые 4 – 6 часов, если они наполняются чаще, то по мере необходимости;
- регулярно подмывайте детей, устраивайте им воздушные ванны;
- перед тем как надеть подгузник или завернуть малыша в пеленку, тщательно вытрите его тело. Если кожа влажная, то это может спровоцировать воспаление кожных покровов;
- если у грудничков аллергия на какой-либо вид средств по уходу за кожей, то незамедлительно заменить его на гипоаллергенное.
Когда речь идет о профилактике заболевания среди взрослых людей, то здесь необходимо соблюдать правила личной гигиены, своевременно лечить хронические патологии, принимать антибиотики можно только по рецепту врача, терапия должна сочетаться с препаратами, которые нормализуют микрофлору кишечника.
Кожные покровы ребенка должны содержаться в идеальной чистоте. Для очистки кожи малыша должна использоваться чистая вода, а моющие средства должны быть изготовлены специально для детей – их рН должен быть нейтральным. Все детские моющие компоненты напрочь лишены щелочных компонентов. Однако родители должны быть готовыми к тому, что им придется повозиться с подбором средства – то, что идеально подойдет одному малышу, может привести к развитию аллергической реакции у другого.
- Использование «барьерных» защитных средств
Очень эффективной мерой предотвращения развития пеленочного дерматита является использование специальных защитных средств. Врачи рекомендуют наносить защитный крем на область ягодиц и внутреннюю часть бедер каждый раз, когда вы меняете малышу подгузник. Однако очень многие родители перестраховываются и предпочитают использовать для защиты кожных покровов ребенка лекарственные крема, содержащие в своем составе антибиотики или, что еще хуже, гормональные компоненты. Подобное «предохранение» кожи может привести к развитию весьма серьезных осложнений.
- Правила сочетания средств для ухода
Существует еще одна очень сильно распространенная ошибка многих молодых родителей: стремясь максимально защитить кожу малыша, они используют одновременно и крем под подгузник, и присыпку. Однако подобное сочетание является настоящей «гремучей смесью» для нежной кожи ребенка – скатавшаяся присыпка способна очень сильно травмировать кожные покровы малыша.

Немаловажную роль при развитии заболевания играет профилактика пеленочного дерматита. Она предусматривает выполнение следующих условий:
- Кожные покровы всегда должны быть чистыми и сухими, чтобы не появились опрелости. Поэтому рекомендуется как можно чаще переодевать подгузники и пеленки.
- После того, как подгузник снят, следует оставить малыша на открытом воздухе (5-10 мин.), при хороших климатических условиях.
- Рекомендуется использовать воздухопроницаемые подгузники и после их замены наносить крем или мазь (Судокрем, Бепантен и др.).
- В последнее время для обработки кожи ребенка активно используются влажные салфетки. Ничего плохого в этом нет, однако необходимо следить за реакцией малыша. Если в результате их использования появилась сыпь, использовать салфетки запрещено.
- Для обеспечения максимальной сухости кожи рекомендуется применять разные мази, крем и присыпку, однако следует помнить, что некоторые из них не способны пропустить влагу и воздух, поэтому, если нанесен Судокрем, Бепантен и т.д. подгузник рекомендуется одевать только после его полного всасывания. Это связано с тем, что, например, Бепантен может частично остаться на подгузнике, снижая влагопоглощение.
Необходимо помнить, что в том случае, когда, несмотря на предпринятые усилия, дерматит не снижается, а сыпь распространяется на более обширные участки кожи и появляются сильные опрелости. Эта симптоматика сопровождается беспокойным поведением ребенка, что требует проведения дополнительной диагностики, после чего необходимо обязательно вылечить заболевание.
- Откажитесь вообще от использования присыпки.
- При необходимости используйте крема под подгузник, часто можно даже для профилактики использовать крем с декспантенолом.
- Смена подгузника должна быть после каждого опорожнения кишечника или мочевого пузыря, то есть в среднем не менее 8 раз за день.
- Отказ от пеленок и марлевых подгузников.
- Учитывайте пол ребенка при выборе подгузников, так как в этом случае наилучшее впитывание происходит в разных участках подгузника, в зависимости от пола ребенка.
- Ежедневный прием витамина Д в профилактической дозе в возрасте с 3 недель до 3 лет (см. рахит у ребенка). При снижении уровня витамина Д снижается иммунитет, повышается потливость, что может спровоцировать, в том числе, пеленочный дерматит.
Чем лечить пеленочный дерматит у ребенка
Быстрое лечение пеленочного дерматита, а главное эффективное может провести исключительно врач. В первую очередь при первых признаках развития недуга у малыша, следует обратится к специалисту, который установит точный диагноз и выявит возможного грибкового возбудителя или осложнения инфекцией. После этого можно приступать непосредственно к терапии.
Также довольно часто в качестве лечения пеленочного дерматита применяют мазь с цинком, крем Деситин, Драполен, Бепантен, Д-пантенол, Судокрем. Их действие направлено на подсушивание мокнущих участков, пораженных недугом.
Грибковые инфекции, в свою очередь требуют терапии противогрибковыми препаратами – Миконазолом и Клотримазолом в виде мазей. А нагноения бактериального патогенеза устраняют препаратами наружного применения с антибактериальным действием – чаще всего тетрациклиновой,так как она безопасна и не оказывает неприятных ощущений при нанесении.
Вовремя замеченный, оперативно пролеченный дерматит не доставляет особых огорчений родным и близким малыша. Избавиться от него можно в течение двух недель и раньше. Если же время было упущено, возникают осложнения, вызванные вторичной инфекцией. Гнойно-воспалительные процессы охватывают глубокие слои кожного покрова. Развиваются осложнения: абсцессы, инфильтраты.

Возможные осложнения дерматита
Кандидозный пеленочный дерматит не поддается традиционному лечению, нередко наблюдаются рецидивы заболевания при ослаблении иммунитета ребенка. Все осложнения сопровождаются ухудшением самочувствия грудничка. Повышается температура, пропадает аппетит. Малыш часто хнычет и неспокойно спит. Перечисленные факты свидетельствуют о необходимой серьезности и последовательности лечения пеленочного дерматита.
Соблюдение гигиенических процедур и выполнение нехитрых манипуляций помогут малышу не заболеть или быстрее справиться с появлением недуга. К таким процедурам относятся:
- подмывание малыша теплой водой после каждого акта дефекации;
- частая смена подгузников или пеленок. У новорожденного надо менять после каждого похода в туалет, у детей постарше – 3-4 раза в день;
- подгузники необходимо покупать строго по размеру, чтобы они не давили и не натирали нежную кожу ребенка. Также нужно, чтобы они были из натурального хлопчатобумажного материала с гелевым наполнителем;
- от щелочного мыла лучше отказаться, так как оно сушит кожу;
- на период лечения исключить из рациона кисломолочные продукты, соки и фрукты;
- после стирки хорошо проглаживать одежду и пеленки ребенка;
- всегда мыть руки перед контактом с малышом.
Кожные раздражения — не редкость у лежачих больных. Справляются с ними как народными методами, используя отвары целебных трав, так и медикаментозными.
При памперсном дерматите используют мази с ланолином, оксидом цинка. Мазь Левомеколь , например, эффективна против пролежней, потницы, опрелостей.
Если надо избавиться от грибковых инфекций, можно воспользоваться Миконазолом, Батрафеном . В борьбе с патогенной флорой эффективен Банеоцин.
Полезны воздушные ванны: с больного надо снять памперс, белье, под которыми на коже имеются воспаления, и дать человеку возможность полежать без них некоторое время.
И, конечно, важен регулярный уход за больным, соблюдение требований гигиены.
Причины, симптомы и лечение народными средствами атопического дерматита у детей представлены в нашей публикации.
Состав крема с гиалуроновой кислотой Скин-Актив, отзывы о применении, а также аналоги найдете в следующем материале.
Профилактические меры начинаются буквально с покупки памперса. Очень важно подобрать его по размеру, для этого надо знать вес больного – только в этом случае в аптеке вам предложат именно то изделие, которое требуется. Если же памперс окажется тесен, он однозначно будет натирать кожу.
Обращайте внимание на качество этого изделия: желательно, чтобы памперсы были с абсорбирующим слоем, который не только быстро поглощает жидкость, но и превращает в гель.
Среди других профилактических мер:
- забота о чистоте и сухости кожи;
- частая смена памперсов (надевать их нужно только на подсохшую кожу);
- обработка кожи после дефекации специальными лосьонами, маслами и кремами;
- использование белья из натуральных, а не синтетических волокон;
- стирка качественными, гипоаллергенными порошками;
- регулярные воздушные ванны.
Если кому-то подобные профилактические меры кажутся излишними, вспомните совет, который не устают повторять врачи: лучше потратить время и силы на профилактику, чем бороться (трудно, не всегда успешно) непосредственно с болезнью.
Дерматит пеленочный — довольно частое кожное поражение у младенцев, которое может проявиться в острой форме буквально в первые дни жизни ребенка. Достаточно подробно это явление было описано более 100 лет назад, а после этого разработано множество рекомендаций и методик лечения. Несмотря на это, заболевание поражает до 60% всех малышей, и часто виноваты в этом родители.
Многие родители считают, что использование памперсов спасает детей от этой напасти, но думают так напрасно. Памперсный дерматит — это тот же пеленочный дерматит, и развивается он не намного реже. Современные средства позволяют легко лечить заболевание, но для того, чтобы не мучить ребенка в самом начале его жизненного пути, гораздо проще не допускать таких патологий.
Пеленочный дерматит представляет собой кожную воспалительную реакцию на комплексное воздействие химических компонентов, присутствующих в составе кала, мочи и плохо постиранных пеленках; физических факторов в виде трения и повышенной температуры; биологических микроорганизмов (бактерий, микробов, дрожжей).
Воспалительный процесс возникает в достаточно агрессивной среде повышенной влажности и температуры под пеленкой или внутри подгузника (памперса) при отсутствии доступа воздуха. Поражающее действие усиливается совмещением мочевой кислоты с аммиаком, образующимся в результате взаимодействия мочи и кала, и наличием в фекалиях ферментов типа протеазы и липазы.
Наиболее частая локализация поражений — ягодицы, внутренняя поверхность бедер, паховые и шейные складки. Пик проявления патологии приходится на возраст 6-12 месяцев. При ряде нарушений функций кожи возможно присоединение вторичной инфекции, в частности, стрептококка и грибов Кандида, когда может развиться кандидозный дерматит.
Степень выраженности пеленочного дерматита зависит от многих факторов и может находиться в широком диапазоне — от небольшого местного раздражения до обширной и глубокой зоны поражения с явными признаками инфицирования. В течении заболевания можно выделить 3 основных этапа: нарушение защитной способности рогового слоя кожного эпидермиса; потеря кожей функции защитного барьера от патогенной инфекции; прекращение воспалительной реакции и стабилизация состояния кожных тканей.
Пеленочный дерматит у ребенка возникает под действием экзогенных и эндогенных факторов на кожу, обладающую специфическими младенческими особенностями, при влиянии наследственной предрасположенности, нарушениях в уходе за малышом и других обстоятельств, снижающих защитные функции кожного покрова. Основополагающие причины:
- физические факторы: повышенная влажность, температура, механическое трение;
- химические факторы: мочевая кислота, пот, пищеварительные ферменты, соли желчных кислот, аммиак, повышенный рН;
- биологические факторы: патогенные микроорганизмы, грибы.
Характерные симптомы показывают, как выглядит пеленочный дерматит. Заболевание сразу проявляется в виде ярко-красного пятна с неровными краями; развитие воспалительного процесса вызывает шелушение кожи. Появляются мокнущие участки; пузырьки, заполненные жидкостью, гнойнички; корочки желтого или серого цвета; язвочки.
В течении пленочного дерматита можно выделить 3 основные стадии:
- легкая форма: небольшое покраснение и шелушение кожного покрова, почти незаметное после купания, легко лечится кремом;
- средняя форма: четко выраженная воспалительная реакция, появление гнойничков, папул, пустул, небольших трещин;
- тяжелая форма: обширная сыпь, отеки, мокнущие эрозии; повышение температуры в результате вторичного инфицирования, капризность ребенка и плохой сон.
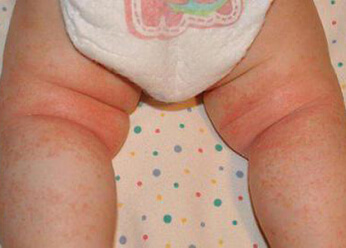
Лечение дерматита в легкой форме не следует начинать с приема медикаментозных препаратов.
Для устранения кожного поражения на начальной стадии достаточно увеличить число подмываний, производить замену подгузников через 3 часа, позволять чаще коже дышать, оставляя ребенка без пеленки.
Если появилась сыпь с мокнущими пузырьками, кожу следует обработать присыпкой для подсушивания мокроты. В домашних условиях вместо присыпки часто применяется смесь прожаренного картофельного крахмала с порошком стрептоцида (равное соотношение). В случае возникновения шелушения кожи или микротрещин рекомендуется цинковая мазь или крем на основе цинка.
Особенности лечения
Выше уже упоминалось о том, что главной причиной развития пеленочного дерматита у детей являются особенности кожных покровов. Теперь поговорим о них более подробно. Особенности детской кожи:
- Незрелость кожных покровов. Любой ребенок появляется на свет с относительно незрелыми кожными покровами – кто-то в большей степени, кто-то в меньше: эпидермис очень тонкий и легко ранимый, соединительный элемент дермы развит не в полной мере, а базальная мембрана слишком хрупка.
- Содержание влаги. Чем младше ребенок, тем меньшее количество воды содержится в клетках его кожи. А ведь, как известно, недостаток воды приводит к тому, что клетки становятся гораздо более ломкими и легко травмируются.
- Несовершенство различных функций. У маленького ребенка в силу возрастных особенностей очень несовершенны как иммунная функция кожных покровов, так и терморегуляторная
Именно совокупность всех этих факторов и приводит к частым случаям развития пеленочного дерматита у новорожденных деток, а также у деток первого года жизни.
Однако само собой разумеется, для того, чтобы пеленочный дерматит развился, необходимо наличие неблагоприятных провоцирующих факторов. Подобными факторами развития пеленочного дерматита у детей могут стать:
- Повышенная температура. Зачастую родители, опасаясь возможного переохлаждения малыша, стараются одеть его как можно теплее. Однако врачи – дерматологи крайне не рекомендуют этого делать, так как чрезмерный перегрев очень часто приводит к развитию пеленочного дерматита даже у тех деток, которые получают должный уход.
- Влажность и трение. С очень высокой степенью вероятности к развитию пеленочного дерматита приводит повышенная влага и постоянное трение кожных покровов о ткань пеленки. Именно поэтому ни в коем случае нельзя оставлять младенца в мокрых пеленках, даже на короткое время. Да и очень важно обратить внимание на то, из какой ткани изготавливаются сами пеленки – она должна быть очень мягкой – грубая ткань может травмировать нежную детскую кожу.
- Воздействие на кожу биологических жидкостей. Нередко к развитию пеленочного дерматита приводит контакт кожных покровов ребенка с потовыми выделениями, мочой либо теми пищеварительными ферментами, которые находятся в каловых массах малыша. Причем чем более продолжительный по времени контакт – тем сильнее поражаются кожные покровы. Хотя в этом случае немаловажное значение имеет индивидуальная особенность ребенка – для какого-то малыша достаточно и пяти минут, а для кого-то – целых полчаса.
- Повышение уровня рН. Нередко пеленочный дерматит развивается из-за того, что в значительной степени повышается уровень рН кожных покровов. А повышение его может являться следствием контакта с каловыми массами ребенка.
- Патогенная микрофлора. В некоторых случаях при обследовании детей, страдающих от пеленочного дерматита, врачи выявляют еще одну причину развития заболевания – воздействие патогенной микрофлоры. Хотя и условно – патогенная микрофлора, и различные виды грибковых заболеваний также приводят к развитию у ребенка пеленочного дерматита.
- Диарея у ребенка. Очень многие мамы маленьких детишек, которые хотя бы один раз столкнулись с диареей, отмечают, что кожные покровы ребенка в подобных случаях становятся гораздо более уязвимыми. Причем наиболее часто данное явление наблюдается в тех случаях, когда причиной диареи становится дисбактериоз, вызванный теми или иными причинами.
- Переход на новую пищу либо введение прикорма. Еще одна вспышка развития пеленочного дерматита отмечается врачами – педиатрами у тех деток, которые перешли на новую пищу – например, с маминого молока на искусственные смеси, либо же просто поменяли марку питания. А, кроме того, развитие пеленочного дерматита может быть спровоцировано введением в рацион питания ребенка новых продуктов. А происходит это из-за того, что в результате изменения рациона питания малыша меняется и состав его каловых масс.

По данным врачей – педиатров, примерно половина всех детей первого года жизни сталкиваются с пеленочным дерматитом регулярно, на протяжении весьма длительного времени. Кроме того, прослеживается еще одна тенденция – девочки страдают от данного заболевания гораздо чаще, чем мальчики.
Детский пеленочный дерматит может быть выражен абсолютно по – разному. У одних детей наблюдается лишь легкое покраснение кожных покровов, в то время как у других происходит глубокое поражение весьма обширных поверхностей кожных покровов. Некоторые детки переносят пеленочный дерматит абсолютно спокойно, не проявляя никаких признаков беспокойства. Другие же малыши могут испытывать сильнейшее чувство зуда, в результате чего они постоянно капризничают, беспокоятся, плохо спят.
В подобном случае ребенок постоянно стремится почесать область поражения кожных покровов. А постоянные расчесы очень сильно повышают вероятность того, что к пеленочному дерматиту присоединится воспалительный процесс, развившийся в результате вторичного инфицирования кожных покровов.
Если для уничтожения отдельных проявлений пеленочного дерматита достаточно регулярно устраивать для ребенка воздушные ванны, то запущенное заболевание требует медикаментозного лечения, включающего и антибиотики. Чаще всего при пеленочном дерматите врач прописывает следующие медикаментозные препараты.
Таблица. Препараты при пеленочном дерматите.
| Название препарата | Описание |
| «Деситин» | Эффективное медикаментозное средство, в состав которого входит оксид цинка. Быстро заживляет трещины, оказывает защитное воздействие. |
| «Бепантен» | Имеет свойство смягчать эпидермис, стимулирует регенерацию поврежденных тканей. |
| «Драполен» | Применяется как смягчающее, увлажняющее, дезинфицирующее средство. |
| «Пантодерм» | Эффективное регенерирующее средство, применяемое при лечении различных кожных заболеваний. В качестве активного компонента выступает декспантенол. |
| «Пантенол» | Еще одно средство наружного применения, используемое при лечении дерматита у грудничков. Выпускается в форме спрея, что делает его очень удобным. Обладает ранозаживляющими, противовоспалительными и обезболивающими свойствами. |
Многие из этих препаратов имеют противопоказания, поэтому перед применением того или иного средства нужно обязательно посоветоваться с лечащим врачом.
