Оглавление
- 1 Плацента – что это такое и как располагается?
- 2 Общие сведения
- 3 Почему так происходит: причины патологического расположения детского места
- 4 Почему так происходит: причины патологического расположения детского места
- 5 Диагностика предлежания плаценты
- 6 Симптомы предлежания плаценты
- 7 Прогнозы на будущее или последствия краевого предлежания плаценты
- 8 Лечение при предлежании плаценты
- 9 Есть ли шанс на удачу?
- 10 Профилактика предлежания плаценты: насколько эффективна
- 11 Принципы ведения беременности и родов с предлежанием плаценты
- 12 Как проходят роды?
- 13 Как врачи рекомендуют рожать: кесарево сечение или естественные роды
- 14 Степени предлежания
- 15 Подведение итогов статьи или заключение
Плацента – что это такое и как располагается?
Плацентой или детским местом называется орган, который производит обмен между мамой и малышом. Это образование выполняет и защитную функцию. Так, если мама принимает какие-либо препараты, плацента не позволяет им в полном объеме проникать в кровь ребенка. Также образование защищает малыша от вредного влияния некоторых факторов.
Детское место появляется примерно на третьем месяце беременности. Врачи устанавливают срок 12 недель. Однако временной отрезок может смещаться в ту или иную сторону в зависимости от состоявшейся овуляции, которая и привела к зачатию. Плацента остается в организме женщины до самых родов и выходит лишь после изгнания плода в третье периоде. Расстояние от входа в матку до стенки детского места должно составлять более семи сантиметров к моменту начала третьего триместра.
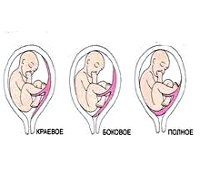
В норме детское место может располагаться по передней или задней стенке матки. Также часто встречается боковое нахождение. Однако так бывает не всегда. Краевое предлежание плаценты по передней стенке, задней или боковой встречается довольно часто. Однако, как вы уже знаете, диагноз подтверждается лишь у одной роженицы из двухсот.
Общие сведения
Плацента (послед, детское место) является важной эмбриональной структурой, плотно прилегающей к внутренней стенке матки и обеспечивающей контакт между организмами матери и плода. В процессе беременности плацента выполняет питательную, газообменную, защитную, иммунную, гормональную функции, необходимые для полноценного развития зародыша и плода. Физиологическим принято считать расположение плаценты в области задней и боковых стенок тела или дна матки, т. е. в зонах наилучшей васкуляризации миометрия. Прикрепление плаценты к задней стенке является оптимальным, поскольку защищает эту эмбриональную структуру от случайных повреждений. Расположение плаценты на передней поверхности матки встречаются редко.
В случае, если плацента крепится настолько низко, что в определенной степени перекрывает собой внутренний зев, говорят о предлежании плаценты. В акушерстве и гинекологии предлежание плаценты встречается в 0,1-1 % от всех родов. При тотальном закрытии плацентой внутреннего зева, возникает вариант полного предлежания плаценты. Такой тип патологии встречается в 20-30 % случаях от числа предлежаний. При частичном перекрытии внутреннего зева состояние расценивается, как неполное предлежание плаценты (частота 35-55 %). При локализации нижнего края плаценты в III триместре на расстоянии менее 5 см от внутреннего зева диагностируется низкое расположение плаценты.
Предлежание плаценты создает условия для недоношенности и гипоксии плода, неправильного положения и предлежания плода, преждевременных родов. Доля перинатальной смертности при предлежании плаценты достигает 7- 25 %, а материнской, обусловленной кровотечением и геморрагическим шоком, – 3%.
Предлежание плаценты
Почему так происходит: причины патологического расположения детского места
Краевое предлежание плаценты встречается примерно в половине случаев неправильного расположения детского места. Также женщина может столкнуться с полным перекрытием входа в матку. В этом случае речь идет об абсолютном предлежании. Боковое расположение плаценты с перекрытием родового канала означает, что детское место располагается на стенке матки, но и затрагивает ее нижнюю часть.
Краевое предлежание плаценты – это положение детского места очень близко к родовому каналу. При этом не происходит перекрытия входа в матку. Плацента может лишь касаться своим краем этого отверстия. Если детское место расположено ниже, чем семь сантиметров от входа в матку, то это и есть краевое предлежание плаценты.
Из-за чего женщина сталкивается с тем, что у нее диагностируется краевое предлежание плаценты по задней стенке или спереди? Медики называют несколько причин такого обстоятельства. Однако прямая зависимость от них до сих пор не доказана.
Врачи говорят о том, что плодное яйцо прикрепляется к матке в том месте, где осуществляется наиболее лучшее кровообращение. Так, если у женщины были ранее выкидыши, аборты, диагностические выскабливания – они ведут к тому, что хорион расположится в неудачном месте. Также на это влияют некоторые болезни женщины.
«Детское место» формируется в матке, на том участке, где закрепляется плодное яйцо. Именно оно выбирает место локализации, там где нет рубцов и прочих дефектов. Иногда оно располагается внизу матки, что провоцирует предлежание плаценты. Причин несколько.
- Маточные факторы:
- воспалительные заболевания, могут спровоцировать изменив эндометрия в матке;
- полостные операции, выскабливания, аборты;
- дисбаланс гормонального фона;
- действующие воспалительные инфекции, опухоли.
- Плодные факторы:
- несколько плодов в матке;
- заболевания: миома, эндометриоз;
- врождённые патологии матки, аномальное строение или недостаточное развитие.
Неизвестны точные причины предлежания плаценты. Нередко оно повторяется у одной и той же женщины в каждую из беременностей. Одними из основных факторов, способствующих данной патологии, считаются патологические изменения в эндометрии дистрофического и атрофического характера, проблемы с кровоснабжением децидуальной оболочки матки.
В группе риска находятся женщины, у которых присутствуют один или более следующих факторов:
- возраст более 35 лет;
- несколько родов в прошлом;
- предлежание плаценты в предыдущую беременность;
- рубец на матке;
- многоплодие;
- миома;
- аденомиоз;
- хронический эндометрит;
- ЭКО;
- несколько абортов в анамнезе.
Почему так происходит: причины патологического расположения детского места
- Маточные факторы:
- Плодные факторы:
Предлежание плаценты наиболее часто возникает у повторнобеременных и повторнородящих, перенесших ранее аборты, послеабортные и послеродовые септические заболевания. На основании этого считают, что главной причиной неправильного прикрепления плаценты являются дистрофические изменения слизистой оболочки матки.
Предлежение плаценты может быть также обусловлено пороком развития матки, наличием подслизистой миомы матки или рубца после перенесенной операции на матке. Возникновение предлежания плаценты у первобеременных связывают с половым инфантилизмом, застойными явлениями в малом тазу при заболеваниях сердца, печени, почек.

Вследствие особенностей строения мышечной и слизистой оболочек нижнего сегмента матки ворсины плаценты проникают глубже, чем при ее локализации в теле матки. В связи с этим часто возникает частичное плотное прикрепление, а иногда даже истинное приращение плаценты. В результате нижний сегмент матки превращается в своеобразную кавернозную ткань, которая плохо сокращается и легко травмируется; процесс отслойки плаценты в родах нарушается, что приводит к маточному кровотечению.
Предлежание плаценты чаще бывает обусловлено патологическими изменениями эндометрия, нарушающими течение децидуальной реакции стромы. Такие изменения могут вызываться воспалениями (цервицитами, эндометритами), оперативными вмешательствами (диагностическим выскабливанием, хирургическим прерыванием беременности, консервативной миомэктомией, кесаревым сечением, перфорацией матки), многократными осложненными родами.
К числу этиологических факторов предлежания плаценты причисляются эндометриоз, миома матки, аномалии матки (гипоплазия, двурогость), многоплодная беременность, полипы цервикального канала. В связи с названными факторами нарушается своевременность имплантации плодного яйца в верхних отделах полости матки, и его прикрепление происходит в нижних сегментах. Предлежание плаценты чаще развивается у повторно беременных (75 %), чем у первородящих женщин.
Диагностируют предлежание плаценты с помощью УЗИ, и окончательный диагноз может быть поставлен после 24 недель – до этого есть шанс, что плацента самостоятельно изменит положение. Помимо того, что с помощью УЗИ определяется окончательный диагноз «предлежание плаценты», этот метод также дает возможность определить варианты предлежания, размеры и площадь плаценты, степень отслойки.
Причинами для возникновения предлежания плаценты при беременности могут стать изменения слизистой внутренней стенки матки как результат неоднократных абортов, воспалений или половых инфекций, перенесенных до этого осложненных родов.
Расположенность к такой патологии в большей степени присуща и женщинам с деформациями полости матки, обусловленными врожденными аномалиями или же приобретенными (например, как результат миомы матки).
Причиной предлежания плаценты могут стать даже заболевания сердца, печени или почек, сопровождающиеся застойными явлениями в органах малого таза (в том числе, и матки).
Кроме того, в три раза чаще встречается предлежание плаценты у женщин, которые рожают уже не впервые.

В зависимости от расположения плаценты, различают низкое предлежание (прикрепление) плаценты, полное (центральное) или частичное предлежание (может быть боковым или краевым).
Диагностика предлежания плаценты
При распознавании предлежания плаценты учитывается наличие факторов риска в анамнезе у беременной, эпизоды повторяющегося наружного маточного кровотечения, данные объективного исследования. При наружном акушерском исследовании выявляется высокое стояние дна матки, обусловленное расположением предлежащей части плода, нередко – поперечное или косое положения плода. При аускультации шум плацентарных сосудов выслушивается в нижнем сегменте матки, в месте расположения плаценты.
В ходе гинекологического исследования производится осмотр шейки матки в зеркалах для исключения ее травм и патологии. При закрытом наружном зеве предлежащую часть плода установить невозможно. При полном предлежании плаценты пальпаторно определяется массивное мягкое образование, занимающее все своды влагалища; при неполном – передний или один из боковых сводов.
При проходимости цервикального канала в случае полного предлежания плацента закрывает все отверстие внутреннего зева, а ее пальпация приводит к усилению кровотечения. Если же в просвете маточного зева обнаруживаются плодные оболочки и плацентарная ткань, диагностируется неполное предлежание плаценты. Влагалищное исследование при предлежании плаценты выполняется крайне осторожно, в условиях готовности к оказанию экстренной помощи при развитии массивного кровотечения.
Наиболее безопасным объективным методом выявления предлежания плаценты, который широко использует акушерство и гинекология, является УЗИ. В ходе эхографии устанавливается вариант (неполный, полный) предлежания плаценты, размер, структура и площадь предлежащей поверхности, степень отслойки при кровотечении, наличие ретроплацентарных гематом, угроза прерывания беременности, определяется «миграция плаценты» в процессе динамических исследований.
Довольно часто во время очередного ультразвукового скринингового обследования обнаруживается краевое предлежание плаценты. 20 недель – самый распространенный срок выявления данной патологии. Также данный факт может быть обнаружен во время гинекологического осмотра. Однако это бывает на большом сроке.
Неправильное расположение плода иногда свидетельствует о том, что плацента расположена в неверном месте. При этом малыш вынужден занимать неестественную позицию. Зачастую кроха ложится ножками вниз. Это позволяет пуповине не растягиваться, а ребенку двигаться свободно.
Кровотечения во время беременности во втором и третьем триместре в большинстве случаев указывают на краевое предлежание плаценты. Если у женщины появился данный симптом, то ее нужно обследовать как можно скорее. В противном случае ситуация может выйти из-под контроля и стать очень опасной.
Боли в брюшной полости могут также свидетельствовать о неправильном положении детского места. При этом у будущей мамы отмечается мягкий живот. Именно это отличает боль при описанной патологии от родовых ощущений.
Иногда при расположении плаценты по краю зева у женщины обнаруживается анемия и снижение артериального давления. Стоит отметить, что эти симптомы могут проявляться и в отсутствие кровотечения. Зачастую в таких ситуациях без отсутствия врачебного вмешательства возникает задержка внутриутробного развития плода.
Симптомы предлежания плаценты
В клинике предлежания плаценты ведущими проявлениями служат повторные маточные кровотечения различной степени выраженности. Во время беременности кровотечения, обусловленные предлежанием плаценты, фиксируются у 34 % женщин, в процессе родов – у 66 %. Кровотечение может развиваться в разные сроки беременности – от I триместра до самых родов, но чаще – после 30 недели гестации. Накануне родов в связи с периодическими сокращениями матки кровотечение обычно усиливается.
Причиной кровотечений служит повторяющаяся отслойка предлежащей части плаценты, возникающая в связи с неспособностью последа растягиваться вслед за стенкой матки при развитии беременности или родовой деятельности. При отслойке происходит частичное вскрытие межворсинчатого пространства, что сопровождается кровотечением из сосудов матки. Плод при этом начинает испытывать гипоксию, поскольку отслоившийся участок плаценты перестает участвовать в газообмене. При предлежании плаценты кровотечение может провоцироваться физической нагрузкой, кашлем, половым актом, натуживанием при дефекации, влагалищным исследованием, тепловыми процедурами (горячей ванной, сауной).
Интенсивность и характер кровотечения обычно обусловлены степенью предлежания плаценты. Для полного предлежания плаценты характерно внезапное развитие кровотечения, отсутствие болевых ощущений, обильность кровопотери. В случае неполного предлежания плаценты кровотечение, как правило, развивается ближе к сроку родов, особенно часто – в начале родов, в период сглаживания и раскрытия зева. Чем больше степень предлежания плаценты, тем раньше и интенсивнее бывает кровотечение. Т. о., кровотечения при предлежании плаценты характеризуются наружным характером, внезапностью начала без видимых внешних причин (часто в ночное время), выделением алой крови, безболезненностью, обязательным повторением.
Рецидивирующая кровопотеря быстро приводит к анемизации беременной. Уменьшение ОЦК и количества эритроцитов может стать причиной ДВС-синдрома и развития гиповолемического шока даже в случае незначительной кровопотери. Беременность, осложненная предлежанием плаценты, часто протекает с угрозой самопроизвольного аборта, артериальной гипотонией, гестозом. Преждевременный характер родов чаще имеет место при полном предлежании плаценты.
Патология расположения плаценты самым неблагоприятным образом отражается на развитии плода: вызывает плодово-плацентарную недостаточность, гипоксию и задержку созревания плода. При предлежании плаценты часто наблюдается тазовое, косое либо поперечное положение плода. Во II-III триместрах беременности локализация плаценты может меняться за счет трансформации нижнего маточного сегмента и изменения роста плаценты в направлении лучше кровоснабжаемых областей миометрия. Этот процесс в акушерстве именуется «миграцией плаценты» и завершается к 34-35 неделе беременности.
Прогнозы на будущее или последствия краевого предлежания плаценты
Плацента – это временный орган, который формируется в матке во время беременности для питания и обеспечения необходимыми веществами ребёнка. Одновременно с развитием эмбриона, растёт и плацента. После родоразрешения она выходит после плода. Имеет две стороны, с одной расположена пуповина, через которую и перелаются питательные компоненты малышу.

Нормальное расположение плаценты – на дне матки или же по бокам. Именно эти части матки наиболее толстые и имеют богатое кровоснабжение, это позволяют плоду получать питание, кислород и правильно развиваться.
Иногда зародыш располагается ближе к шейке, в области нижнего сегмента, соответственно плацента формируется там же и перекрывает выход из матки – это называется предлежание.
Неправильное крепление несёт многие проблемы:
- плод не получает достаточное количество питательных элементов;
- ребёнок не сможет родиться естественным путём;
- при отслаивании плаценты риск кровотечений и гибели роженицы с малышом.
В первом триместре неправильное положение плаценты несёт опасность для эмбриона, он получает недостаточно питательных элементов, витаминов и кислорода. Соответственно развивается медленнее.
Неправильное положение наблюдается у 60% беременных, к двадцатой недели она опускается или же, наоборот, поднимается, тем самым становясь на правильную позицию. На последних неделях процент женщин с предлежанием уменьшается, практически, в два раза.
На последних неделях беременности патология плаценты несёт большой риск для малыша и матери. Резко падает шанс у ребёнка родиться естественным путём, потому, что она перекрывает выход из матки. Физиологически плацента не может выйти раньше, чем плод.
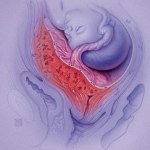
Возможно отслоение органа, что может спровоцировать сильное кровотечение и гибель женщины и ребёнка.
Родить с предлежанием можно, но только находясь на регулярном контроле у врачей.
Для профилактики неверного крепления плаценты необходимо тщательно следить за здоровьем, особенно по части гинекологии: отсутствие абортов, выскабливаний, обязательное своевременное лечение воспалений и инфекций.
Наиболее эффективно – это планирование беременности и предупреждение возможных рисков. Для этого за год, два нужно проверить состояние организма, лучше всего вести правильный образ жизни, чтобы беременность не стала сильной нагрузкой.
В целом, предлежание той или иной степени встречается у большинства женщин. Так же у половины она мигрирует к родоразрешению.
Данное состояние несет за собой серьезную опасность не только для ребенка, но и для будущей мамы. Именно поэтому женщин с таким диагнозом берут под особый контроль и наблюдают более тщательно. Если обнаружено краевое предлежание плаценты по задней стенке, прогнозы будут следующими.
- Для ребенка возможна банальная нехватка питательных веществ. В результате дети рождаются с маленьким весом и ростом. Нередко им ставят диагноз, говорящий о задержке внутриутробного развития.
- При отслоении плаценты у женщины развивается массивное кровотечение. При этом примерно десять процентов детей погибают. Также данное осложнение опасно для роженицы. Нередко врачам приходится полностью удалить детородный орган для сохранения жизни женщины.
- Часто при неправильном положении детского места роды начинаются преждевременно. Иногда врачи просто не в состоянии спасти незапланированно появившихся малышей.
- Опасность данной патологии состоит еще и в том, то после постановки диагноза у женщины начинается стресс и переживания. Это, в свою очередь, не ведет ни к чему хорошему.
Если вам пришлось столкнуться с тем, что во время ультразвуковой диагностики была выявлена данная патология, то стоит сначала посетить своего гинеколога. Сообщите ему о проблеме и расскажите о наличии или отсутствии симптомов. Стоит отметить, что гинекологический осмотр при развитии этого явления исключается.
Если у вас еще маленький срок, то краевое предлежание плаценты лечение будет иметь в виде выжидательной тактики. Врач попросту дает время до третьего триместра. При этом назначаются регулярные ультразвуковые обследования для мониторинга динамики. Если до 36-ти недель картина не изменилась, то выбирается подходящий метод родоразрешения.
Когда же у женщины появляются симптомы в виде кровотечения или боли, ей показано лечение. Коррекция назначается исключительно гинекологом или акушером. В этом случае нельзя действовать самостоятельно. Среди лекарственных препаратов выбираются средства, снимающие спазм и мышечный тонус. К таковым можно отнести «Папаверин», «Но-Шпа», «Магнезия» и так далее.

На более поздних сроках назначают препарат «Гинепрал». Одновременно женщине показаны медикаменты, повышающие гемоглобин: «Сорбифер», «Рутин», аскорбиновая кислота. При развитии кровотечения назначают лекарства «Транексам», «Дицинон» и другие. Помимо этого, пациентке прописываются седативные препараты. К разрешенным во время беременности можно отнести «Пустырник» и «Валериана». Обязательно соблюдение режима и диеты.
Многих представительниц слабого пола волнует вопрос, какие последствия могут быть из-за краевого предлежания плаценты. Влияет ли это как-то на способность к дальнейшему зачатию? Можно ли рожать самостоятельно? Как будет протекать беременность?
Если женщине однажды пришлось столкнуться с краевым предлежанием плаценты, то в большинстве случаев такая ситуация не повторяется при последующих беременностях. Однако после кесарева сечения могут возникнуть другие трудности, например, врастание плаценты в рубец. Также стоит отметить, что женщинам после операции, скорее всего, придется рожать тем же самым путем. Однако в последние годы все больше современных клиник проводят естественные роды после операции кесарево сечение.
После родоразрешения путем операции организм женщины восстанавливается в течение одного месяца. Если же были проведены естественные роды с осложнением, то это время может увеличиться в несколько раз. При этом часто возникают повторные кровотечения, воспалительные процессы в матке и другие проблемы.
Отдельно стоит сказать о развитии кровотечения во время рождения малыша. В этом случае плод испытывает сильнейшую гипоксию, которая может привести к его смерти. При полной ампутации детородного органа женщина становится бесплодной. По поводу этого представительницы слабого пола испытывают сильнейший стресс. Это касается даже тех женщин, которые не планируют больше заводить детишек.
Медики настоятельно не рекомендуют рисковать своим здоровьем и соблюдать все данные рекомендации, прописанные вашим лечащим врачом.
Прогноз для матери и плода при предлежании плаценты всегда серьезный. Профилактика предлежания плаценты состоит прежде всего в предотвращении абортов (рациональном использовании контрацептивных средств), предупреждении и лечении воспалительных заболеваний половых органов.
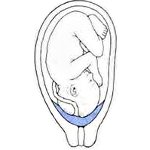
Частичным, или неполным предлежанием плаценты называют такое ее расположение, при котором внутренний зев матки плацентой перекрыт, но не полностью. Одним из видов частичного предлежания плаценты является краевое предлежание плаценты.
При краевом расположении плаценты нижний ее край находится на уровне края внутреннего зева, при этом выходное отверстие матки закрыто тканью плаценты приблизительно на треть.
Обычно диагностируется краевое предлежание плаценты во втором триместре беременности с помощью УЗИ, на фоне жалоб беременной на постоянные кровотечения. Если таки краевое предлежание плаценты было определено, женщине требуется тщательное медицинское наблюдение и проведение всех необходимых исследований.
Большинство предлежащих плацент, обнаруженных на ранних сроках, с увеличением срока беременности переходят в нормальное положение. Происходит так называемая миграция плаценты, хотя на самом деле плацента никуда не передвигается целенаправленно, а её перемещение обусловлено растяжением стенок матки вследствие роста, а также благодаря тому, что сама плацента растет в направлении маточного дна.
Остальные возможные осложнения такой беременности – кровотечение с большой кровопотерей вплоть до геморрагического шока, эмболия околоплодными водами кровеносной системы роженицы, антенатальная или перинатальная смерть ребенка, различные последствия недоношенности, послеродовый сепсис, эндометрит – всё это в результате отслойки детского места.
Опасным осложнением является приращение плаценты к нижележащим слоям матки. Поспособствовать этому может рубец на матке. В подобных случаях многократно увеличивается риск обильного кровотечения, разрыва матки и, как следствие, её экстирпация (ампутация).

Более 20% беременностей с предлежанием плаценты заканчиваются преждевременными родами.
Лечение при предлежании плаценты
Тактика ведения беременности при предлежании плаценты определяется выраженностью кровотечения и степенью кровопотери. В I-II триместре при отсутствии кровянистых выделений беременная с предлежанием плаценты может находиться под амбулаторным наблюдением акушера-гинеколога. При этом рекомендуется охранительный режим, исключающий провоцирующие кровотечение факторы (физическую активность, половую жизнь, стрессовые ситуации и т. д.).
На сроке гестации свыше 24 недель или начавшемся кровотечении наблюдение беременности проводится в условиях акушерского стационара. Лечебная тактика при предлежании плаценты направлена на максимальную пролонгацию беременности. Назначается постельный режим, препараты со спазмолитическим (дротаверин) и токолитическим (фенотерол, гексопреналин) действием, проводится коррекция железодефицитной анемии (препараты железа). С целью улучшения фетоплацентарного и маточно-плацентарного кровотока используют введение пентоксифиллина, дипиридамола, аскорбиновой кислоты, тиаминпирофосфата. При угрозе начала преждевременных родов на сроке от 28 до 36 недель беременности для профилактики репиратрных расстройств у новорожденного назначаются глюкокортикоиды (дексаметазон, преднизолон).
Показаниями к экстренному досрочному родоразрешению служат повторные кровотечения объемом свыше 200 мл, выраженная анемия и гипотония, кровотечение с одномоментной кровопотерей от 250 мл, кровотечение при полном предлежании плаценты. Кесарево сечение в этих случаях проводится для спасения матери независимо от срока гестации и жизнеспособности плода.
При успешном пролонгировании беременности до срока 37-38 недель выбирается оптимальный метод родоразрешения. Кесарево сечение показано абсолютно во всех случаях полного предлежания плаценты, а также при неполном предлежании, сочетающемся с поперечным положением или тазовым предлежанием плода; отягощенным акушерско-гинекологическим анамнезом; наличием рубца на матке, многоплодия, многоводия, узкого таза.
Естественные роды возможны только при неполном предлежании плаценты при условии зрелости шейки матки, хорошей родовой деятельности, головного предлежания плода. При этом проводится постоянный мониторинг состояния плода и сократительной деятельности матки (КТГ, фонокардиография плода). В ранние послеродовые сроки у рожениц нередко отмечаются атонические кровотечения, лохиометра, восходящая инфекция и метротромбофлебит. При невозможности консервативной остановки массивного кровотечения прибегают к удалению матки:надвлагалищной ампутации или гистерэктомии.
Если было обнаружено предлежание, определятся со схемой лечения и последующими действиями врач будет, исходя из специфики предлежания плаценты. Но, как бы то ни было, в случае, когда у беременной было диагностировано предлежание плаценты, ей потребуется постоянное наблюдение специалистов.
Если кровотечений не наблюдается, наблюдаться будущей маме могут позволить амбулаторно. При этом ей необходимо избегать нагрузок – и физических и эмоциональных, исключить половые контакты, спать не менее 8 часов в сутки и как можно больше гулять. Понадобится и специальная диета, предполагающая потребление в пищу продуктов, богатых железом, белком и витаминами.
Диета необходима для максимального поступления в организм беременной полезных веществ: при предлежании плаценты часть ее не участвует в газообмене, что может спровоцировать гипоксию у плода. У мамочки тем временем может наблюдаться анемия или пониженное артериальное давление, которые также становятся последствием предлежания плаценты при беременности.
Есть ли шанс на удачу?
Если у вас обнаружили краевое предлежание плаценты (17 недель), то есть все шансы избежать осложнений и проблем. Дело в том, что детское место образовывается из хориона примерно в 11-14 недель. В этот период плацента располагается в наиболее благоприятном для нее месте. Если она лежит на зеве или возле него, то все может еще измениться.
Часто бывает так, что низко расположенное детское место мигрирует. Все из-за того, что основной рост и растяжение матки приходится на третий триместр. В этот период плацента под изменением внутренней оболочки матки попросту поднимается выше. Чтобы диагностировать изменение состояния, необходимо проводить регулярные ультразвуковые исследования.
Профилактика предлежания плаценты: насколько эффективна
Если у вас обнаружено переднее краевое предлежание плаценты, то это еще не приговор. Для того чтобы избежать осложнений, необходимо соблюдать рекомендации врача.
Гинекологи таким пациенткам рекомендуют очень трепетно относиться к себе. Нельзя поднимать тяжелые предметы и напрягаться. Стоит абсолютно исключить спорт и любые нагрузки. Также показано избегать стрессовых ситуаций. На весь срок беременности таким женщинам назначается витамин «Магне В6», а также «Валериана».
Стоит до самых родов отказаться от половых контактов. Сокращение матки может поспособствовать развитию кровотечения. В этом случае иногда приходится принимать вопрос о срочном родоразрешении.
Старайтесь больше лежать и думать о хорошем. Также следите за своим питанием и регулярностью стула. При возникновении и запоров нужно принимать расслабляющие кишечник препараты. Если во втором триместре развития ребенка возникли симптомы, то женщину могут госпитализировать. В больнице будущей маме показано оставаться до самых родов.
Мерами профилактики предлежания плаценты служат предупреждение абортов, раннее выявление и лечение генитальной патологии и гормональной дисфункции. При развитии предлежания плаценты в процессе беременности необходима ранняя достоверная диагностика аномалии, рациональное ведение беременности с учетом всех рисков, своевременная коррекция сопутствующих нарушений, оптимальное родоразрешение.
Принципы ведения беременности и родов с предлежанием плаценты
Предлежание плаценты – это серьезная проблема, которая несёт высокую опасность для роженицы и ребёнка. Но, если вовремя принять все необходимые меры, то ситуацию возможно исправить. Что же это за патология? Какие нюансы нужно знать?
Наиболее часто маточное кровотечение при предлежании плаценты возникает во второй половине беременности, что связано с преждевременной отслойкой предлежащей плаценты в результате дистракции мышечных волокон в области нижнего сегмента матки при ее сокращениях. Кровотечение может остановиться вследствие тромбоза сосудов и прекращения отслойки плаценты.
Характерны повторные маточные кровотечения. Время появления кровотечения и его характер в известной мере соответствуют виду предлежания плаценты, чем раньше на протяжении беременности появляются кровянистые выделения из матки и чем более упорный характер они носят, тем больше данных за полное предлежание плаценты.
У женщин с предлежанием плаценты часто наблюдаются тазовые предлежания, косые и поперечные положения плода, роды нередко начинаются преждевременно. Маточное кровотечение возникает уже в I периоде родов (как правило, с началом родовой деятельности). При частичном предлежании плаценты кровотечение может прекратиться после излития околоплодных вод и прижатия головки плода ко входу в малый таз.

При полном предлежании плаценты кровотечение усиливается по мере раскрытия шейки матки и может принять угрожающий для жизни ребенка и роженицы характер. В III периоде родов возможно маточное кровотечение, связанное с нарушением отслойки плаценты, разрывом шейки матки. В послеродовом периоде часто развиваются осложнения, обусловленные постгеморрагической анемией и оперативными вмешательствами, создающими опасность септических послеродовых заболеваний.
Диагноз устанавливают на основании данных анамнеза и результатов обследования беременной и роженицы. Раньше главным симптомом, заставляющим врача заподозрить предлежание плаценты, являлось маточное кровотечение во второй половине беременности. В настоящее время наиболее объективным и безопасным методом диагностики предлежания плаценты является ультразвуковое исследование (УЗИ), которое позволяет установить сам факт предлежания плаценты и вариант предлежания (полное, неполное), определить размеры, структуру и площадь плаценты, оценить степень отслойки, а также получить точное представление о миграции плаценты.
При незначительных кровянистых выделениях во время беременности показано консервативное лечение, включающее постельный режим, назначение спазмолитиков и тщательное наблюдение.
При выявлении неправильного расположения плаценты следует проводить динамическое исследование для контроля за ее “миграцией”. Для этих целей целесообразно выполнение как минимум трехкратного эхографического контроля на протяжении беременности в 16, 24-26 и в 34-36 недель.
При полном предлежании плаценты кровотечение обычно впервые начинается на 28-31-ой недели беременности или в начале периода раскрытия; при боковом предлежании за 3-4 недели до родов или в начале родов. Женщину, у которой выявлено предлежание плаценты, госпитализируют, и она должна находиться в стационаре до конца беременности, так как в любой момент может начаться кровотечение.
Способ родоразрешения зависит от вида предлежания – при частичном возможны естественные роды, полное предлежание является абсолютным показанием к кесареву сечению. И нередко это экстренная операция по причине сильного кровотечения.
Если кровотечение обильно настолько, что становится угрозой жизни матери, то оперативное родоразрешение проводят вне зависимости от срока беременности. В других случаях беременность подлежит сохранению в стационаре до срока жизнеспособности плода, которую чаще всего определяют по зрелости легких. Плановое кесарево сечение предпочтительнее при сроке беременности более 36 недель.
При несильном кровотечении суть лечения состоит в подавлении маточных сокращений – необходимо предотвратить дальнейшую отслойку плаценты. Нередко для этого беременной прописывают постельный режим и даже нахождение в стационаре. Кроме того, до проведения плановой операции необходимо сексуальное воздержание, недопустимы спринцевания, физическая активность должна быть ограничена.
При низком расположении плаценты, а порой и при краевом, может быть использована амниотомия. Прокол плодного пузыря до начала активных схваток при условии отсутствия кровотечения приведет к тому, что в результате отхождения передних вод, головка ребенка опустится и прижмет плаценту к стенке матки, препятствуя, таким образом, её отслойке.

Несмотря ни на что, не нужно переживать по поводу неправильного расположения плаценты. Ваши слезы и нервное напряжение могут оказаться в действительности неблагоприятнее самого предлежания. Самое главное – контроль и соблюдение рекомендаций лечащего врача, и тогда все пройдет по лучшему варианту.
Как проходят роды?
Роды при краевом предлежании плаценты могут быть проведены двумя известными способами: кесарево сечение и естественный процесс. Решение по этому вопросу всегда принимает врач. Стоит отметить, что в большинстве случаев проводится кесарево при краевом предлежании плаценты. Этот выбор объясняется безопасностью не только для ребенка, но и для самой роженицы.
При естественных родах часто возникают осложнения в виде сильных кровотечений, слабости родовой деятельности и летальных исходов. Именно этого стараются избежать медики, назначая операцию. Однако некоторые отчаянные женщины не соглашаются на предложенные условия и осознанно идут на естественные роды.
Как врачи рекомендуют рожать: кесарево сечение или естественные роды
При аномальном креплении плаценты способ рождения ребёнка зависит от общего состояния будущей матери. Полное предлежание исключает естественные роды. При частичном, если женщина не имеет осложнений и беременность протекает нормально, возможны самостоятельные роды. В любом случае, сохраняется риск, а потому врач следит за процессом, иногда требуется экстренное вмешательство.
Желая родить ребёнка, лучше тщательно спланировать беременность, провериться на все заболевания и отклонения. Предлежание плаценты без контроля врача представляет большую опасность для женщины и ребёнка.

Единственный здравый выбор при краевом предлежании плаценты – операция кесарево сечение. Такая манипуляция позволит безопасно извлечь малыша из матки и предотвратить возможные осложнения. Многие пациентки отказываются от операции только из-за того, что не хотят находиться в состоянии сна во время появления малыша на свет.
Во время процедуры доктор рассекает брюшную стенку роженицы. После этого также поступает с мышцами. Дойдя до матки, производится ее прощупывание. Доктор отмечает, в каком именно месте расположена плацента и делает разрез там, где ее нет. После извлечения малыша производится стандартное отделение детского места и туалет брюшной полости. Завершается операция ушиванием разрезов и обработкой раны.
Степени предлежания
Предлежание имеет несколько степеней:
- Частичное.
- Полное.
Частичное
Частичное или неполное крепление характеризуется тем, что орган перекрывает собой только внутренний канал шейки матки частично, оставляя небольшое отверстие. При таком расположении головка ребёнка не может пройти через родовые пути.
Полное
Плацента полностью закрывает вход в матку. Роды осуществляют с помощью кесарево сечения. Часто при таком расположении возникают осложнения при естественных родах, сохраняется высокая вероятность смертности.
Подведение итогов статьи или заключение
Вы теперь знаете, что такое краевое предлежание плаценты и как оно может проявляться. Также вы познакомились с возможными осложнениями, которые вызывает патология. Перед родоразрешением нужно несколько раз провести диагностику и посоветоваться с несколькими врачами. Только после этого можно принимать какое-то решение.
